У ребенка увеличена селезенка при ангине

Проявления инфекционного мононуклеоза могут быть похожи на обычное ОРЗ. Поэтому мононуклеоз часто остается нераспознанным, и родители начинают бить тревогу лишь тогда, когда сталкиваются с последствиями болезни. Что нужно сделать для своевременной диагностики заболевания?
Самая высокая заболеваемость мононуклеозом отмечается среди детей 3-9 лет, но чаще всего болезнь у них протекает в легких формах, которые наиболее сложны для диагностики и часто остаются нераспознанными. Основная опасность этой инфекции в том, что после перенесенного заболевания у ребенка длительно сохраняются нарушения в иммунной системе, и он становится восприимчивым к самым разнообразным микроорганизмам — бактериям, вирусам, грибам, которые могут стать причиной многочисленных инфекционных осложнений.
Инфекционный мононуклеоз — это вирусная инфекция, для которой характерны поражение лимфатических узлов, печени и селезенки, ангина и повышение температуры.
Дети первого года жизни, как правило, не болеют: они защищены антителами, полученными от матери во время внутриутробного периода развития (при условии, что мать в свое время перенесла эту инфекцию).
Возбудитель заболевания
Вызывает заболевание вирус Эпштейна-Барр, являющийся близким «родственником» вируса герпеса. Свое название этот вирус получил в честь двух канадских исследователей, которые открыли его в 1964 г. Вирус распространен во всем мире, и его можно обнаружить у большей части взрослого населения планеты. Подобно вирусу простого герпеса, однажды проникнув в организм, вирус Эпштейна-Барр навсегда остается в нем. Заболеваемость отмечается круглый год, подъемы ее случаются весной и осенью.
Вирус мало устойчив к внешним воздействиям и быстро погибает вне организма человека. Заразность его не очень велика, поэтому инфекционный мононуклеоз никогда не протекает в виде эпидемий — отмечаются только отдельные (спорадические) случаи или небольшие локальные вспышки. Передается вирус воздушно-капельным путем, но для заражения требуется длительный контакт с больным. Еще вирусные частицы можно обнаружить в слюне больного или вирусоносителя, и вторым путем передачи возбудителя может быть контактный: болезнь передается через игрушки или другие предметы, на которые попала инфицированная слюна.
После заражения вирус проникает в слизистую оболочку верхних дыхательных путей, размножается там, проникает в миндалины и лимфатические узлы. Он поражает практически все лимфоузлы, печень, селезенку. Взамен В-лимфоцитов, зараженных и поврежденных вирусом, организм начинает вырабатывать новые клетки, получившие название «атипичные мононуклеары». Они отсутствуют у здоровых людей, а их название определило современное название болезни — «мононуклеоз».
Симптомы
Первые признаки заболевания можно обнаружить через неделю-две после заражения. Иногда инкубационный период более длительный (может увеличиваться до 1-1,5 месяцев).
Заболевание начинается остро, с быстрым подъемом температуры до высоких цифр (38-39°С). У больного увеличиваются все лимфатические узлы, особенно заднешейные, затылочные и подчелюстные. Их увеличение заметно на глаз, при надавливании они безболезненны.
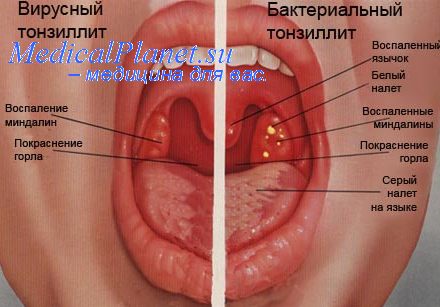
Практически всегда при инфекционном мононуклеозе поражается носоглотка и миндалины. У больных отмечается заложенность носа и затруднение носового дыхания, осиплость голоса. Дети часто храпят во сне. Небные миндалины (гланды) увеличены и воспалены, часто на них появляются налеты (сплошные или в виде отдельных островков), которые могут быть похожими на налеты при дифтерии. Их появление обычно сопровождается еще большим (до 39-39,5°С) повышением температуры и ухудшением самочувствия. Несмотря на воспалительные изменения, боли в горле у больных, как правило, нет (или она незначительна), выделения из носа тоже отсутствуют.
У всех больных обнаруживается увеличение печени и селезенки. Иногда появляется желтуха. Но тяжелых гепатитов при инфекционном мононуклеозе не бывает. Увеличение печени может сохраняться длительно, ее размеры обычно нормализуются только через 1-2 месяца от начала заболевания.
В разгар заболевания только у некоторых больных появляются высыпания на коже. Но сыпь возникает практически всегда в том случае, если больного лечили ампициллином — широко распространенным антибиотиком. Эта сыпь пятнистая, ярко-красная, очень похожая на аллергическую, держится 6-14 дней и проходит самостоятельно без какого-либо лечения. Ее появление не означает, что у больного аллергия на ампициллин и другие пенициллиновые антибиотики. Просто вирус Эпштейна-Барр непонятным образом «извращает» реакцию организма на их введение.
Течение инфекционного мононуклеоза обычно заканчивается за 2-4 недели, но иногда может затянуться до полутора месяцев.
В-лимфоциты, которые поражает вирус Эпштейна-Барр, — это одни из главных клеток иммунной системы. Поэтому заболевание сопровождается ослаблением иммунитета и повышенной восприимчивостью ребенка к другим инфекциям. Эти инфекции вызываются уже не вирусами, а, как правило, бактериями и расцениваются как осложнения инфекционного мононуклеоза. Например, каждый десятый ребенок после ангины, вызванной самим вирусом, переносит еще одну ангину, вызванную стрептококком. Также возможны гнойные отиты (воспаления среднего уха), бронхиты и воспаление легких.
Диагностика
Симптомы инфекционного мононуклеоза достаточно характерны — увеличение лимфоузлов, ангина, увеличение печени и селезенки, повышение температуры. Но не всегда каждый из этих признаков достаточно выражен, поэтому правильно поставить диагноз может только врач. В обязательном порядке назначается лабораторное исследование: диагноз выставляют в случае обнаружения в общем анализе крови характерных для инфекционного мононуклеоза клеток — атипичных мононуклеаров. Чем больше их количество, тем тяжелее протекает заболевание. Кроме того, современные лабораторные методы позволяют обнаружить в крови и сам вирус (точнее, его генетический материал), с этой целью широко используется ПЦР — полимеразная цепная реакция.
Всех больных инфекционным мононуклеозом обследуют на ВИЧ-инфекцию (дело в том, что ее ранние стадии тоже могут сопровождаться мононуклеозо-подобными симптомами). Консультация врача нужна и для того, чтобы исключить другие грозные болезни — злокачественные заболевания крови и дифтерию. Отличить инфекционный мононуклеоз от дифтерии или обычной ангины помогает бактериологическое исследование (больным делают мазок с небных миндалин, а затем посев на дифтерийную палочку и стрептококки, если эти бактерии не обнаружены — вероятность диагноза «инфекционный мононуклеоз» значительно возрастает).
Опасный вирус
Помимо инфекционного мононуклеоза, вирус Эпштейна-Барр считают виновником еще ряда более серьезных недугов: рассеянного склероза — хронического заболевания, при котором вследствие нарушений работы иммунной системы повреждаются нервные волокна, что ведет к постепенной утрате различных функций нервной системы (нарушениям зрения, потере координации, двигательным расстройствам и т.д.); онкологических заболеваний системы кроветворения; синдрома хронической усталости, который имеет разные причины и характеризуется повышенной утомляемостью, постоянным чувством сильной усталости, болями в мышцах, сонливостью и депрессией, которые длятся месяцами, а иногда и годами.
Лечение
До настоящего времени нет доступного и эффективного лекарства, которое могло бы быстро уничтожить вирус в организме. Поэтому лечение направлено в первую очередь на облегчение симптомов заболевания и предупреждение развития осложнений. Больных с легкими формами лечат на дому. Детей госпитализируют в инфекционный стационар только при тяжелых формах инфекции, выраженном увеличении печени и селезенки, появлении желтухи, а также в случае необходимости подтверждения диагноза и исключения других заболеваний.
Очень важен постельный режим в остром периоде заболевания (в среднем от 1 до 3 недель): есть вероятность травмирования увеличенной селезенки и даже ее разрывов. По этой же причине детям ограничивают физическую нагрузку в течение полугода после перенесенного заболевания.
Для снижения температуры при инфекционном мононуклеозе используют парацетамол или препараты на его основе. Аспирин категорически не рекомендуется, поскольку его применение, особенно при этом заболевании, может спровоцировать развитие синдрома Рея (тяжелого поражения печени и головного мозга). Для облегчения носового дыхания назначают сосудосуживающие капли в нос, для профилактики бактериальной ангины и фарингита — полоскание зева и глотки растворами антисептиков (раствором фурациллина, настойками календулы, ромашки или шалфея). Для уменьшения интоксикации необходимо обильное теплое питье.
В некоторых случаях (тяжелое течение заболевания, значительное увеличение селезенки и лимфатических узлов) приходится назначать кортикостероидные гормоны (преднизолон), которые оказывают противовоспалительное действие.
Как бы тяжело ни протекало заболевание, оно заканчивается выздоровлением. Но нарушения в иммунной системе могут сохраняться достаточно продолжительное время (до 6 месяцев). В течение этого времени ребенок имеет повышенную восприимчивость к различным инфекциям, поэтому необходимо ограничивать его контакты с другими людьми. Организм еще долго восстанавливается после болезни: ребенок быстро утомляется, капризничает, жалуется на плохой аппетит еще несколько месяцев после выздоровления. На это время нежелательно планировать дальние поездки, в том числе и «на оздоровление», при необходимости выполнения плановых прививок их переносят на более поздний срок.
Перенесенное заболевание оставляет после себя стойкий иммунитет: несмотря на то, что вирус навсегда сохраняется в организме, рецидивов инфекционного мононуклеоза практически не бывает. Повторные заражения тем более невозможны.
Вирус Эпштейна-Барр имеет онкогенную активность (может вызывать онкологические заболевания крови), поэтому детей, у которых после клинического выздоровления длительно не восстанавливается нормальный состав клеток крови, обязательно направляют на консультацию к врачу-гематологу, у которого они в последующем длительно могут находиться на диспансерном учете.
Профилактика инфекционного мононуклеоза сводится к ограничению контактов с больными. Поскольку вирус малозаразен, то при появлении случая заболевания в организованном детском коллективе (в яслях, детском саду) никаких карантинных мероприятий не проводится — достаточно обычной влажной уборки. Детей, которые были в контакте с заболевшим, наблюдают 20 дней. Это максимальный инкубационный период заболевания, и если дети не заболели в течение этого времени — значит, заражения не было.
Специфической профилактики инфекционного мононуклеоза (например, прививок) до настоящего времени нет.
Источник
Селезенка при ангине, как правило, не увеличена. Однако при тщательном обследовании у некоторой части больных можно выявить кратковременное ее увеличение. В этих случаях селезенка выявляется на высоте вдоха у края реберной дуги при положении больного на правом боку. Следует отметить, что эти изменения отмечаются в основном при тяжелой ангине и выявляются лишь в период наиболее высокой температуры тела и интоксикации — на 2 — 3-й дни болезни. Они сохраняются в течение 1 — 2 сут.
Если же увеличение размеров селезенки является значительным и стойким (более 2—3 сут), больного надо обследовать в плане исключения тех заболеваний, для которых, наряду с другими симптомами, характерны тонзиллит и увеличение селезенки (инфекционный мононуклеоз, тифо-паратифозные заболевания, болезни крови и др.).
Поражение почек при ангине бывает довольно часто. Хотя у больных данным заболеванием практически не встречаются дизурические явления, боли в пояснице, а также экстраренальные симптомы, в 70 % случаев выявляются те или иные изменения в моче — олигурия, никтурия, умеренная протеинурия, лейкоцитурия, микрогематурия, цилиндрурия. Все эти изменения в определенной мере характерны для гломерулонефрита.
Однако зависимость мочевого синдрома (частота, выраженность его, продолжительность) от тяжести заболевания, а также довольно быстрое его исчезновение в периоде реконвалесценции позволяют считать, что он развивается вследствие воздействия на почки инфекционно-токсических факторов. Следовательно, наблюдаемый в острой стадии ангины мочевой синдром является не осложнением, а одним из проявлений данного инфекционного заболевания.
Выраженных изменений в кишечнике при ангине не бывает. Вместе с тем в острой стадии заболевания у большинства больных наблюдается кратковременная (в течение 1 — 3 дней) задержка стула, что, вероятно, связано с нарушением моторной функции толстой кишки, обусловленным воздействием микробных токсинов.
Особо следует отметить, что у больных ангиной может развиться острый аппендицит (по нашим данным, он встречается в 1. % случаев). Весьма вероятна его стрептококковая этиология за счет гематогенных заносов возбудителей ангины из ротоглотки. В связи с этим больные ангиной, у которых возникают боли в животе, нуждаются в срочном осмотре врача для своевременного выяснения причины появившихся беспокойств, и в первую очередь — для исключения или подтверждения диагноза острого аппендицита.
При исследовании крови в острый период ангины наблюдаются нейтрофильный лейкоцитоз (до 9—15 • 109/л), относительная лимфопения, моноцитоз и повышенная СОЭ. Тенденция к нормализации гемограммы и СОЭ появляется в периоде выздоровления только на 5 — 7-е сутки нормальной температуры тела. Однако у большинства реконвалесцентов СОЭ остается повышенной и в более поздний период. При возникновении осложнений она повышается еще больше.
В острой стадии ангины, как правило, в крови появляются С-реактивный белок (С-РБ), высокие показатели сиаловых кислот (СК) и понижение III фракции свертывания крови.
С-реактивный белок является своеобразным белком, появляющимся в сыворотке крови и воспалительных экссудатах при возникновении в организме воспалительных и некротических процессов.
Сиаловые кислоты представляют собой продукты нейраминовой кислоты — составного компонента клеток и тканей, в том числе соединительной ткани, человеческого организма. Содержание сиаловых кислот в крови здоровых людей не превышает 180 ед. При ангине оно превосходит 230 (236±6,1) ед. [Бочоришвили В. Г., 1971; Бондаренко И. И., 1975].
III фракция свертывания крови состоит из форменных элементов — лейкоцитов, эритроцитов, которые высвобождаются из сгустка в процессе свертывания крови. После свертывания цельной крови происходят ретракция сгустка и расплавление нитей фибрина ферментами фибринолиза. Высвобождающиеся в результате этих процессов форменные элементы крови выпадают в осадок. Таким образом, при свертывании крови образуется 3 ее компонента — сгусток, сыворотка и осадок форменных элементов (III фракция).
Если свертывание крови проводить в градуированной центрифужной пробирке и после образования сгустка поднять его вверх с помощью проволочной спирали, заранее помещенной в пробирку, то можно определить объем III фракции свертывания крови в мм. У здоровых людей из 5 мл венозной крови образуется от 0,5 до 1,1 (0,71 ±0,02) мм3 осадка форменных элементов. При ангине количество III фракции свертывания крови, как правило, уменьшено [Богоришвили В. Г., Ляшенко Ю. И., 1966; Старшов П. Д., Скляр Г. И., 1966; Бондаренко И. И., 1976].
Изменение показателей С-РБ, СК и III ФСК обусловлено воспалительными и деструктивными процессами в организме и в известной степени отражает их тяжесть. Важно отметить, что они дают отклонения от средней нормы при таких метатонзиллярных заболеваниях, как миокардит и особенно ревматизм. Как показывает практика, определение их имеет значение не столько для диагностики ангины и оценки тяжести болезни, сколько для контроля за ходом полного выздоровления и раннего распознавания названных метатонзиллярных заболеваний.
У некоторых людей (преимущественно у подвергнутых тонзиллэктомии) при ангине поражаются не небные миндалины, а лимфоидная ткань глотки, надгортанника, гортани или язычной миндалины.
— Читать далее «Ангина боковых валиков. Ангина ротоглотки.»
Оглавление темы «Классификация ангины. Течение ангины.»:
1. Классификация ангин. Виды ангин.
2. Легкая форма ангины. Среднетяжелая и тяжелая формы ангины.
3. Первичная ангина. Повторная ангина.
4. Клиника ангины. Симптоматика ангины.
5. Лимфаденит при ангине. Поражение сердца и печени при ангине.
6. Селезенка при ангине. Поражение почек и кишечника при ангине.
7. Ангина боковых валиков. Ангина ротоглотки.
8. Течение ангины. Стадии ангины.
9. Клиника этапа разгара ангины. Период реконвалесценции при ангине.
10. Период поздней реконвалесценции при ангине. Клинический пример ангины.
Источник

Любое отклонение от норм в развитии внутренних органов у ребенка настораживает и пугает родителей. Достаточно часто мамам и папам приходится слышать от врача, что у ребенка увеличена селезенка. Прочитав данную статью, вы узнаете, о чем это может говорить, что делать, если у ребенка увеличена селезенка.

Особенности
Селезенка расположена в брюшной полости. Она полностью состоит из лимфоидной ткани и принимает участие в иммунных и других важных процессах. Хоть данный орган и не относится к жизненно необходимым (человек может жить и без него), значение селезенки для организма переоценить сложно. Она участвует в кроветворении, являясь непосредственным участником создания лимфоцитов.
Эти клетки способны уничтожать бактерии и вирусы, которые попадают в организм, и без них о нормальной работе иммунитета говорить не приходится. Селезенка перерабатывает старые эритроциты (красные кровяные тельца), а потом посылает их в печень, тем самым внося свою лепту в выработку желчи, которая нужна для пищеварения.
Этот орган накапливает тромбоциты. Около трети всех тромбоцитов — заслуга селезенки. Косвенно орган участвует и в гормональном регулировании деятельности костного мозга.

Возраст
Селезенка начинает появляться у плода на самом раннем сроке беременности — на 5-6 неделе после оплодотворения. Процесс этот заканчивается к пятому месяцу беременности. Если на этом важнейшем этапе на плод воздействуют негативные факторы (вредные привычки мамы, генетические «сбои», токсины, острая инфекция, которой заболела будущая мать), то возможны пороки развития этого органа. Пороки, как правило, бывают трех видов — полное отсутствие органа или наличие сразу двух и более селезенок в одном организме, а также перегибы и защемления.
У новорожденного лимфоидный орган имеет округлую форму и весит всего около 9 г. Уже к году жизни вес этого органа увеличивается почти в три раза и составляет около 25-28 г. В 7 лет селезенка у ребенка весит более 50 г, а в 16 лет — более 160 г.
Наличие здоровой, нормально функционирующей селезенки имеет для детского возраста очень большое значение, ведь дети более подвержены вирусным и бактериальным инфекциям. Без участия селезенки сопротивляться болезням будет значительно труднее.

Нормальные размеры
Размеры селезенки увеличиваются по мере роста ребенка. Чтобы оценить состояние этого органа, используется таблица допустимых размеров. Не совсем правильно отталкиваться от возраста ребенка. Одногодки могут иметь разный рост, а также вес. Это значит, что и размеры селезенки будут различаться.
Гораздо лучше – пользоваться таблицей, составленной педиатрами и одобренной Минздравом, которая отталкивается от возможных размеров для того или иного роста ребенка. Как видите, диапазон размеров в норме достаточно широко колеблется. Погрешность в пять-шесть мм — это вполне нормальные колебания.
Размеры в норме не должны слишком сильно отличаться от представленных в таблице. Любое увеличение площади селезенки (на 15% от нормы и больше) у грудничка, дошкольника или школьника должно обязательно стать основанием для врачебной диагностики.

Причины
Если у ребенка увеличена селезенка, врачи говорят о таком явлении, как спленомегалия. Самостоятельные первичные болезни селезенки — большая редкость. Обычно данный орган увеличивается в размерах при определенных заболеваниях, это лишь один из симптомов основного недуга.
Список возможных причин возникновения спленомегалии очень обширен:
- инфекции бактериального происхождения, в том числе и тяжелые — сепсис или брюшной тиф;
- заболевания кроветворения;
- патологии со стороны печени (цирроз, муковисцидоз и другие);
- тяжелые хронические болезни — туберкулез, сифилис;
- болезни обмена веществ;
- пороки сердечно-сосудистой системы;
- онкологические диагнозы;
- доброкачественные опухоли и образования, а также кисты самой селезенки.

Сама селезенка при различных патологиях в организме ребенка может претерпевать разные состояния, почти все они сопровождаются увеличением лимфоидного органа в размерах:
- инфаркт селезенки;
- абсцессы (гнойники) в полости органа;
- воспаление органа;
- паралич мышечного аппарата селезенки.
Есть заболевания, которые являются бесспорными лидерами среди возможных причин возникновения спленомегалии у детей. Это острые вирусные болезни: корь, краснуха, ветряная оспа, мононуклеоз, герпетическая инфекция и так далее. На втором месте стоят наследственные проблемы с обменом веществ.
Нередко возникает и паразитарное поражение печени и кишечника (некоторыми видами гельминтов). При этом селезенка сразу же «реагирует» на проблему болезненным увеличением.
Найти причину возникновения спленомегалии очень важно, без этого невозможно правильное лечение. Ведь терапия основана не на том, чтобы уменьшить селезенку, а на том, чтобы устранить недуг, который вызывает ее разрастание. После этого селезенка уменьшится сама.
Следует понимать, что орган страдает буквально при исполнении служебных обязанностей. Увеличение происходит тогда, когда иммунная нагрузка на организм существенно возрастает, а именно это и происходит в процессе заболеваний.

Иногда причина патологического увеличения органа кроется в грибковой инфекции. При этом пораженными обычно являются и легкие, и кожные покровы лица и рук.
Симптомы
Быстро догадаться о том, что у ребенка увеличена селезенка, невозможно. Обычно сам процесс спленомегалии не вызывает никаких клинических симптомов. Ребенка могут мучить проявления других заболеваний, которые были первичными по отношению к увеличенной селезенке. Обычно о спленомегалии родители узнают только во время обследования:
- Для воспалительного процесса в селезенке характерны такие проявления, как частый и довольно продолжительный понос, небольшая тошнота и эпизодическая рвота, боли под ребрами, повышение температуры тела.
- Невоспалительные процессы в селезенке редко вызывают боль при пальпации. Температура также обычно остается нормальной. Кожные покровы при патологиях, связанных с увеличением селезенки, могут быть бледными, ребенок может стать более утомляемым, апатичным. В ночное время может наблюдаться повышенная потливость.
Впрочем, все эти признаки являются косвенными, неоднозначными, и поставить тот или иной диагноз только по совокупности симптомов в данном случае возможным не представляется.
Ребенок может не чувствовать ничего плохого, но селезенка при этом может быть увеличенной. Такое тоже бывает достаточно часто.

Диагностика
С помощью метода пальпации селезенки много информации получить не удастся. У подростков этот орган практически не прощупывается, а у детей раннего возраста небольшое превышение размеров порой вообще является нормой.
Основным методом диагностики, который позволяет судить не только о размерах селезенки, но и ее структуре, наличии возможных абсцессов, кист и опухолей, является ультразвуковая диагностика. На УЗИ органов брюшной полости врач отправит в первую очередь.
Однако одни только замеры диагноста с помощью ультразвукового сканера не являются основанием для принятия решения. Ребенку придется также сдать анализы:
- общий анализ крови;
- развернутый анализ крови;
- общий анализ мочи;
- анализ кала.
Чтобы картина была полной, иногда есть необходимость пройти компьютерную томографию и посетить врача-гематолога.
Опасность
Сама по себе спленомегалия не так опасна. Гораздо большую опасность представляет собой основное заболевание, которое вызвало увеличение селезенки.
Применительно к детскому организму, который находится в состоянии интенсивного роста, значительное увеличение селезенки приводит к давлению на соседние органы, в том числе на желудок. Нарушается пищеварение, а также обменные процессы.
Если селезенка работает неправильно, то не исключены проблемы с кровью – от простого дефицита гемоглобина до более серьезных диагнозов. Наиболее опасным считается развитие гиперспленизма — массового разрушения клеток крови в селезенке. В зависимости от того, какие именно клетки больше всего гибнут, различают лейкопению (при гибели лейкоцитов), тромбоцитопению (при гибели тромбоцитов) и анемию (при гибели эритроцитов и белков, переносящих кислород).
Если в самой селезенке есть застои венозной крови, кисты и образования, которые склонны к росту, то основной риск — это разрыв и последующее кровоизлияние в брюшную полость.

Лечение
Обнаружив увеличенную селезенку у новорожденного ребенка, врач не станет спешить с выводами. У грудничков размер селезенки напрямую связан с тем, насколько интенсивно осуществляется кровообращение — чем сильнее орган наполняется кровью, тем больше его размеры.
Во всех остальных случаях при спленомегалии обязательно нужна врачебная помощь. Поскольку диагностика проводится не столько для определения размеров селезенки, сколько для поиска истинной причины ее патологического роста, к моменту назначения лечения доктор будет точно знать, какое заболевание вызвало симптомы.
Усилия врачей будут направлены на лечение основного недуга. Если в основе спленомегалии лежит бактериальное заражение или сильный воспалительный процесс, вызванный микробами, то будет назначен курс лечения антибиотиками.
Заболевания, связанные с опухолями, будут лечить в зависимости от величины и локализации опухоли — противоопухолевыми средствами или оперативным путем. Врачи всегда добавляют терапию витаминами. При аутоиммунных причинах возникновения спленомегалии назначают иммунодепрессанты — препараты, подавляющие активность иммунитета.
Как правило, благополучно разрешить проблему удается консервативным путем. Если при лечении основного заболевания размеры селезенки по мере выздоровления не будут уменьшаться, если появится тенденция к дальнейшему росту органа, то может быть принято решение об удалении.

Селезенку удаляют сразу (без предварительного лечения) при лимфогранулематозе — злокачественном заболевании лимфоидной ткани, а также почти всегда, когда ее размеры настолько велики, а ткани настолько истончились, что существует риск внезапного разрыва органа.
Операция по иссечению селезенки – спленэктомия. Чаще всего для детей ее проводят лапароскопическим методом, который является наиболее щадящим, почти бескровным и благоприятным (с точки зрения дальнейшего восстановления). Существуют также и другие методы оперативного вмешательства, но все они связаны с прямым доступом к селезенке через непосредственный разрез брюшины.
После операции иммунитет ребенка резко снижается, малыш становится чрезвычайно подверженным инфекциям – как бактериального, так и вирусного происхождения. Особую опасность для него представляют бактерии, поэтому детям после операции по удалению селезенки обязательно вводят в личный план прививки от менингококка, пневмококка и гемофильной палочки.

Следует отметить, что снижение иммунитета будет носить временный характер, обычно организму удается компенсировать отсутствие органа за полтора-два года.
Ребенок станет болеть значительно реже, его жизнь будет вполне полноценной, без существенных ограничений.
Профилактика
Специфической профилактики проблем с селезенкой не существует, но есть меры, которые помогут уберечь ребенка от патологического увеличения этого органа:
- Малыша с самого рождения нужно вовремя и полном объеме прививать. Отказ от прививок увеличивает риски заражения опасными инфекциями, справиться с которыми детский организм без ущерба для селезенки просто не сможет.
- Если планируется путешествие в далекие экзотические страны, обязательно нужно поинтересоваться на сайте Роспотребнадзора, какие специфические заболевания распространены в пункте назначения.
Нужно будет заранее сделать ребенку прививку. Такие вакцины (например, от малярии) в национальный календарь прививок не входят. Их делают в частных клиниках – за свой счет.

- Если ребенок занимается активными или силовыми видами спорта, нужно объяснить ему вред от чрезмерных физических нагрузок. Понимание этого может уберечь чадо от травматического разрыва селезенки.
- Подросткам следует отказаться от курения и приема алкоголя, поскольку такие вредные привычки усиливают нагрузку на селезенку. Ее увеличение может развиться даже от ОРВИ.
- Ребенок должен посещать педиатра вовремя, отказываться от плановых приемов не стоит. Ранняя диагностика проблем с увеличением селезенки позволит быстро вылечить основное заболевание и сохранить орган.

Источник


