Тризм жевательных мышц при ангине

У большинства больных ангина заканчивается полным выздоровлением, но иногда могут возникнуть такие осложнения, как паратонзиллит, паратонзиллярный абсцесс, гнойный шейный лимфаденит, острый тонзилогенный сепсис, ревматизм, острый нефрит, острый пиелонефрит, неспецифический инфекционный полиартрит. Ниже приведены осложнения ангины, чаще всего встречающиеся в практике оториноларинголога.
Паратонзиллит и паратонзиллярный абсцесс. Острое воспаление околоминдаликовой клетчатки встречается часто (10—15 на 10 000 населения), особенно у молодых и сильных людей.
Этиология и патогенез
Возбудителями паратонзиллита чаще всего являются стрептококки и стафилококки, иногда определяются другие микробы — пневмококки, кишечная палочка и даже анаэробы. Чаще всего инфекция попадает в околоминдаликовую клетчатку из миндалины по лимфатическим и кровеносным сосудам, контактным путем при ангине или обострении хронического тонзиллита. Реже инфекция проникает в клетчатку вследствие заболевания зубов (перикоронарит и острый периодонтит), в этом случае развивается одонтогенный паратонзиллит. Иногда причиной паратонзиллита могут стать инородные тела гортани (частички колосков ржи, пшеницы, рыбные кости и т. п.).
Кроме влияния инфекции для возникновения паратонзиллита необходимы определенные условия: сенсибилизация организма к бактериальным и тканевым антигенам, общее или местное переохлаждение, гиповитаминоз и т. п. Чаще всего паратонзиллит развивается у выздоравливающих после ангины больных при переохлаждении или употреблении прохладительных напитков, мороженого.
Сначала в околоминдаликовой клетчатке появляются гиперемия сосудов, нарушение их проницаемости, развивается отек и наступает мелкоклеточная инфильтрация. Всасывание бактериальных токсинов и продуктов воспалительной реакции вызывает лихорадку, явления интоксикации, изменение состава крови. Сдавливание нервных стволов вызывает резкую боль, нарушения со стороны центральной и вегетативной нервной системы, что приводит к изменениям в сердце, почках и других органах.
На 3—4-й день в клетчатке образуется гнойник, т.e. развивается паратоизиллярныи абсцесс, который может прорвать в горло самостоятельно или же его раскрывает врач. После очищения гнойника в клетчатке воспалительный инфильтрат начинает рассасываться и организовываться, т. е. развиваются соединительнотканные рубцы и спайки.
Если гнойник не может прорвать в горло, он может прорвать в окологлоточную клетчатку или же на нее может перейти воспалительный процесс. Так развивается парафарингеальный абсцесс. Иногда возникает нагноение лимфоузлов на шее, развиваются сепсис, эрозия крупных кровеносных сосудов и другие осложнения, в частности ревматизм, нефрит.
При нерациональном использовании антибиотиков или измененном иммунном статусе острый паратонзиллит приобретает атипичное течение: воспалительный процесс развивается медленно, после раскрытия абсцесса еще длительное время из свища выделяется гной, воспаление клетчатки часто рецидивирует, несмотря на проведенное лечение процесс переходит в хроническую форму.
В развитии паратонзиллита следует выделить 3 стадии: I — экссудативно-инфильтративную; II — абсцесса; III — обратного развития. Паратоизиллярныи абсцесс является II стадией паратонзиллита.
По локализации воспалительного процесса в околоминдаликовой клетчатке следует выделить следующие формы паратонзиллита: передневерхний (67,3 %), задневерхний (12,1 %), задний (8,6 %), внешний, или боковой (4,8 %), передний (1,1 %) и нижний (0,5 %). Отдельно рассматривается отечная форма паратонзиллита (5,6 %), когда тяжело определяется локализация воспалительного процесса.
Клиническая картина острого паратонзиллита
Острый паратонзиллит, как правило, сопровождается резко выраженными клиническими симптомами.
В первые часы заболевания больные жалуются на сухость в горле, лихорадку, общую слабость, боль в мышцах, суставах, резкую головную боль. Температура тела повышается до 38—39 °С и выше. Боль в горле отмечается с одной стороны, ее интенсивность быстро нарастает, и уже на 2—3-й день глотание становится невозможным. Во рту больного скапливается слюна, так как он не может ее проглотить. Появляются неприятный запах изо рта, открытая гнусавость, часто развивается тризм жевательных мышц.
Характерным является внешний вид больного: страдающее выражение лица, голова наклонена кпереди и в сторону паратонзиллита, рот полуоткрыт и из него вытекает густая слюна. За углом нижней челюсти определяются увеличенные и болезненные лимфатические узлы.
У больных паратонзиллитом изменяется состав крови: выраженный лейкоцитоз (10—12 * 10 9/л) со сдвигом лейкоцитарной формулы влево, часто наблюдается эозинофилия, СОЭ увеличена (30— 40 мм/ч). Диурез снижен, у большинства больных определяется альбуминурия, увеличивается количество лейкоцитов, появляются эритроциты (свежие и щелочные). На ЭКГ у больных паратонзиллитом выявляются отклонения, характерные для диффузного изменения миокарда, признаки сердечной недостаточности.
Данные фарингоскопической картины зависят от давности заболевания и локализации воспалительного процесса в клетчатке. У большинства больных заметен тризм жевательных мышц. В первые часы заболевания определяется нерезко выраженная гиперемия небно-язычной и небно-глоточных дужек, миндалин на стороне воспаления. На обеих миндалинах могут сохраняться остаточные признаки только что перенесенной ангины: гиперемия слизистой оболочки, фибринозный налет в криптах или нагноившиеся белые фолликулы. На следующий день на стороне паратонзиллита обнаруживают резкую гиперемию слизистой оболочки, инфильтрацию небных дужек и близлежащих участков мягкого неба, выпячивание небной миндалины, отек маленького язычка и смещение его в противоположную сторону.
Продолжительность I стадии — 2—3 дня. На 3—4-й день образуется гнойник и появляются изменения в зеве, приобретающие признаки той или иной формы паратонзиллярного абсцесса.
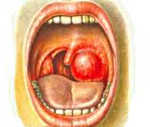
При наличии иередневерхнего паратонзиллита небная миндалина выпячена внутрь, книзу и кзади, ее не видно, так как она покрыта резко гиперемированной, инфильтрированной и отекшей небно-язычной дужкой, выпирающей кпереди и к средней линии зева. Гиперемированное, инфильтрированное мягкое небо соответствующей стороны нависает кпереди. Небный язычок резко отекший, сдвинут в неповрежденную сторону (рис. 121).

Рис. 121. Фарингоскопическая картина у больного с острым передне-верхним паратонзиллитом
Передневерхний паратонзиллит сопровождается значительно выраженным тризмом жевательных мышц, нарушением функции мягкого неба (открытая гнусавость, попадание жидкой пищи в нос во время глотания), интенсивной болью в горле, которая отдает в ухо, верхнюю челюсть и характеризуется тяжелым общим состоянием.
Зад неверхний паратонзиллит характеризуется отеком и инфильтрацией мягкого неба над небными миндалинами и верхней третью небно-горловой дужки, подвижность мягкого неба нарушена. Миндалина хорошо просматривается, она выпячивается вперед и спущена книзу. При задневерхнем паратонзиллите гнусавость ярко выражена, но тризм жевательных мышц, интенсивность боли в горле и общие симптомы проявляются в меньшей степени, чем при наличии передневерхнего паратонзиллита.
Воспалительный процесс у больных с задним паратонзиллитом проходит между миндалиной и небно-глоточной дужкой или в толще последней. При осмотре наблюдаются гиперемия и инфильтрация небно-глоточной дужки, которая утолщается и приобретает веретенообразную форму, а иногда может достигать размеров мизинца руки взрослого человека; при выраженном отеке она напоминает пузырь. Миндалина выпячена кпереди. При этой форме отмечают резкую болезненность при глотании, ощущение инородного тела в горле, но тризм и общие симптомы менее выражены.
Если больной жалуется на боль в горле, у него видна припухлость шеи за углом нижней челюсти или под ним, наблюдается тризм, а при фарингоскопии, кроме выпячивания небной миндалины, другие признаки (гиперемия, инфильтрация, отек небных дужек и мягкого неба) выражены слабо, стоит предусматривать наличие бокового паратонзиллита. В таком случае воспалительный процесс локализуется в глубине миндаликовой ниши, кпереди от миндалины. Этот гнойник может прорваться в окологлоточную клетчатку.
Передний паратонзиллит одонтогенного происхождения. У больных с передним паратонзиллитом одонтогенного происхождения гиперемированная, инфильтрированная и отекшая небно-язычная дужка в нижний своей части прикрывает миндалину в виде шаровидной припухлости. Переходная складка вокруг больного зуба сглажена, иногда в этом месте отмечается ограниченное нагноение. У некоторых больных в процесс вовлекается участок челюстно-крыловидной связки.
При наличии нижнего паратонзиллита субъективные жалобы не соответствуют данным осмотра зева — выраженные воспалительные изменения отсутствуют. Надавливание шпателем на задние отделы языка вызывают резкую боль. При непрямой гипофарингоскопии отмечаются гиперемия, инфильтрация и отек переходной складки. Воспалительный процесс распространяется на нижний полюс небного и прилегающего участков язычной миндалины.
Для отечной формы характерен очень выраженный отек слизистой оболочки небных дужек, мягкого неба, маленького язычка и миндалин. Заболевание длится 4—5 дней и, как правило, завершается обратным развитием процесса без образования гнойника.
Раскрывают паратонзиллярные абсцессы на 4—5-й день или они самовольно прорываются в горло на 5—7-й день. Заболевание переходит в стадию обратного развития. После очищения абсцесса общее состояние больного значительно улучшается: уменьшается интенсивность боли, больные начинают пить и есть, температура тела снижается и нормализуется, воспалительные изменения в горле уменьшаются и исчезают через 4—5 дней. Продолжительность заболевания — от 6 до 14 дней в зависимости от его формы и проведенного лечения.
Д.И. Заболотный, Ю.В. Митин, С.Б. Безшапочный, Ю.В. Деева
Опубликовал Константин Моканов
Источник
С ангиной, или, как ее еще называют, острым тонзиллитом, наверное сталкивался каждый. Кто-то слышал про болезнь от знакомого, а кто-то и сам ощущал характерные симптомы — высокую температуру с ознобом, сильную слабость и резкую боль в горле при глотании. Что такое ангина и почему она так опасна?
Ангина и ее лечение
Острый тонзиллит — инфекционное заболевание, которое может быть вызвано различными видами патологических микроорганизмов, но чаще всего возбудителем ангины является бета-гемолитический стрептококк.
Когда-то ангина считалась достаточно серьезным заболеванием, которое в некоторых случаях могло привести даже к летальному исходу, но ситуация в корне изменилась с момента открытия антибиотиков. Сейчас ангина хорошо поддается лечению антибактериальными препаратами при условии правильно подобранного лекарства и соблюдения лечебного режима.
Читайте также:
Жара и ангина
Увы, учитывая современный ритм жизни, многие не совсем серьезно воспринимают ангину и, наевшись каких-нибудь лекарств по совету соседа, бегут на работу, перенося болезнь «на ногах». А это абсолютно неправильно, так как в разы увеличивается риск развития осложнений, которыми на самом деле и опасна ангина.
Местные осложнения
Все осложнения ангины можно разделить на две большие группы — местные и общие. Местные развиваются в непосредственной близости к очагу инфекции и обусловлены распространением патологических микроорганизмов из миндалин на окружающие ткани. Развиваются они обычно на фоне активной фазы заболевания или через небольшое время после улучшения состояния.
Самым частым местным осложнением ангины является паратонзиллит — воспаление в тканях, окружающих «болеющие» миндалины. Процесс чаще затрагивает одну миндалину, хотя иногда бывает и двусторонним.
Паратонзиллит сопровождается ухудшением общего состояния, повышением температуры, усилением боли при глотании, затруднением из-за этого приема пищи и воды, иногда появляются боли при поворотах головы.
В запущенных случаях паратонзиллит может превратиться в паратонзиллярный абсцесс, что сопровождается появлением тризма жевательной мускулатуры (жевательные мышцы сильно спазмированы, что препятствует разжатию челюстей).

В том случае, если инфекция через близко расположенную евстахиеву трубу попадает в среднее ухо, развивается еще одно осложнение местного характера — средний отит, который также сопровождается ухудшением общего состояния, появлением стреляющих болей в ухе.
Все местные осложнения связаны с распространением бактерии, вызвавшей ангину, поэтому и лечат их с помощью антибиотиков. При формировании абсцесса его вскрывают хирургическим путем, опять же на фоне массивной антибактериальной терапии.
Общие осложнения
Более опасными являются общие осложнения острого тонзиллита. В их развитии виноват, как ни странно, собственный иммунитет человека.
Так получилось, что некоторые белки, из которых построен бета-гемолитический стрептококк, очень похожи на белки клеток человека, из которых построены сердце, почки и суставы. Вырабатывая против стрептококка специальные вещества — антитела, — иммунитет поражает не только бактерию, но и собственные клетки, вызывая аутоиммунные процессы.

Все это происходит в течение длительного времени, поэтому первые симптомы поражения органов появляются через несколько недель, а то и месяцев после перенесенной ангины.
- При поражении сердца чаще всего формируются пороки клапанов, это сопровождается развитием сердечной недостаточности — отеки ног, одышка при ходьбе, бледность, акроцианоз (синюшность кончиков пальцев, носа, ушей), повышенная утомляемость и слабость.
- При ревматическом артрите в большинстве случаев страдают коленные и голеностопные суставы, появляются боль и припухлость, наблюдается покраснение и повышение температуры кожи в области суставов.
- Гломерулонефрит приводит к появлению отеков, которые чаще локализуются на лице, в моче может присутствовать кровь.
Осложнения общего характера не лечат антибиотиками, так как возбудитель в организме отсутствует. Как правило, лечение в этом случае симптоматическое. Полностью контролировать развитие осложнений, увы, невозможно, так как это зависит от состояния иммунной системы человека, наличия или отсутствия каких-либо хронических заболеваний и агрессивности микроорганизма, вызвавшего заболевание.
Как избежать осложнений?
Помочь организму все-таки можно, если придерживаться некоторых простых правил:
- Ни в коем случае нельзя переносить болезнь «на ногах». Постельный режим очень важен для выздоровления, ведь организму нужны все силы на то, чтобы бороться с инфекцией.
- Не стоит заниматься самолечением. Для лечения ангины в подавляющем большинстве случаев используются антибиотики, которые должны назначаться врачом в зависимости от клинической картины и возбудителя заболевания. Одни антибиотики эффективны против одних бактерий, другие — против других.
- Антибактериальные препараты следует принимать строго в той дозировке и ровно столько дней, сколько назначил доктор. Нельзя прекращать прием лекарств сразу же после улучшения самочувствия, так как не все бактерии могут погибнуть к этому времени, а оставшиеся выработают устойчивость к применяемому препарату. В итоге будет рецидив ангины, но уже без эффекта от применяемого антибиотика.
- Ну и никто не отменял местного лечения. Помимо антибиотиков внутрь помогут быстрее справиться с болезнью регулярные частые полоскания антисептиками.
Ангина может пройти практически бесследно, если не перенапрягать организм и следовать всем рекомендациям врача. В таком случае риск развития осложнений будет минимальным. Будьте здоровы!
Ольга Стародубцева
Фото depositphotos.com
Источник
Паратонзиллярный абсцесс – острое гнойное воспаление околоминдаликовой клетчатки. Основные симптомы заболевания – односторонние болевые ощущения «рвущего» характера, усиливающиеся при глотании, повышенное слюноотделение, тризм, резкий запах изо рта, интоксикационный синдром. Диагностика основывается на сборе анамнестических сведений и жалоб больного, результатах фарингоскопии, лабораторных и инструментальных методах исследования. В терапевтическую программу входит антибактериальная терапия, промывание ротовой полости антисептическими средствами, хирургическое опорожнение абсцесса, при необходимости – абсцесстонзиллэктомия.
Общие сведения
Термин «паратонзиллярный абсцесс» используется для обозначения финальной стадии воспаления – образования гнойной полости. Синонимические названия – «флегмонозная ангина» и «острый паратонзиллит». Заболевание считается одним из наиболее тяжелых гнойных поражений глотки. Более чем в 80% случаев патология возникает на фоне хронического тонзиллита. Чаще всего встречается у лиц в возрасте от 15 до 35 лет. Представители мужского и женского пола болеют с одинаковой частотой. Для данной патологии характерна сезонность – заболеваемость увеличивается в конце осени и в начале весны. В 10-15% паратонзиллит приобретает рецидивирующее течение, у 85-90% больных обострения наблюдаются чаще одного раза в год.
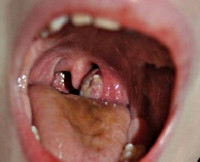
Паратонзиллярный абсцесс
Причины паратонзиллярного абсцесса
Основная причина развития – проникновение патогенной микрофлоры в ткани, окружающие небные миндалины. Паратонзиллярный абсцесс редко диагностируется в качестве самостоятельного заболевания. Пусковыми факторами являются:
- Бактериальные поражения глотки. Большинство абсцессов околоминдаликовых тканей возникает в виде осложнения острого тонзиллита или обострения хронической ангины, реже – острого фарингита.
- Стоматологические патологии. У некоторых пациентов болезнь имеет одонтогенное происхождение – причиной становится кариес верхних моляров, периостит альвеолярных отростков, хронический гингивит и пр.
- Травматические повреждения. В редких случаях формирование абсцесса в прилегающих к миндалине тканях происходит после инфицирования ран слизистой оболочки этой области.
В роли возбудителей обычно выступают Streptococcus pyogenes, Staphylococcus aureus, несколько реже – Escherichia coli, Haemophilus influenzae, различные пневмококки и клебсиеллы, грибы рода Candida. К факторам, увеличивающим риск развития патологии, относятся общее и местное переохлаждение, снижение общих защитных сил организма, аномалии развития миндалин и глотки, табакокурение.
Патогенез
Паратонзиллярный абсцесс в большинстве случаев осложняет течение одной из форм тонзиллита. Образованию гнойника верхней локализации способствует наличие более глубоких крипт в верхней части миндалины и существование желез Вебера, которые активно вовлекаются в процесс при хронической ангине. Частые обострения тонзиллита приводят к формированию рубцов в районе устьев крипт и небных дужек – происходит сращение с капсулой миндалины. В результате нарушается дренирование патологических масс, создаются условия для активного размножения микрофлоры и распространения инфекционного процесса внутрь клетчатки. При одонтогенном происхождении заболевания патогенная микрофлора проникает в околоминдаликовые ткани вместе с током лимфы. При этом поражение небных миндалин может отсутствовать. Травматический паратонзиллит является результатом нарушения целостности слизистой оболочки и проникновения инфекционных агентов из полости рта непосредственно вглубь тканей контактным путем.
Классификация
В зависимости от морфологических изменений в полости ротоглотки выделяют три основные формы паратонзиллярного абсцесса, которые также являются последовательными стадиями его развития:
- Отечная. Характеризуется отечностью околоминдаликовых тканей без выраженных признаков воспаления. Клинические симптомы зачастую отсутствуют. На этом этапе развития заболевание идентифицируется редко.
- Инфильтрационная. Проявляется гиперемией, местным повышением температуры и болевым синдромом. Постановка диагноза при этой форме происходит в 15-25% случаев.
- Абсцедирующая. Формируется на 4-7 день развития инфильтрационных изменений. На этой стадии наблюдается выраженная деформация зева за счет массивного флюктуирующего выпячивания.
С учетом локализации гнойной полости принято выделять следующие формы патологии:
- Передняя или передневерхняя. Характеризуется поражением тканей, расположенных над миндалиной, между ее капсулой и верхней частью небно-язычной (передней) дужки. Наиболее распространенный вариант болезни, встречается в 75% случаев.
- Задняя. При этом варианте абсцесс формируется между небно-глоточной (задней) дужкой и краем миндалины, реже – непосредственно в дужке. Распространенность – 10-15% от общего числа больных.
- Нижняя. В этом случае пораженная область ограничена нижним полюсом миндалины и латеральной стенкой глотки. Наблюдается у 5-7% пациентов.
- Наружная или боковая. Проявляется образованием абсцесса между боковым краем небной миндалины и стенкой глотки. Наиболее редкая (до 5%) и тяжелая форма патологии.
Симптомы паратонзиллярного абсцесса
Первый симптом поражения околоминдаликовой клетчатки – резкая односторонняя боль в горле при глотании. Только в 7-10% случаев отмечается двухстороннее поражение. Болевой синдром довольно быстро становится постоянным, резко усиливается даже при попытке глотнуть слюну, что является патогномоничным симптомом. Постепенно боль приобретает «рвущий» характер, возникает иррадиация в ухо и нижнюю челюсть. Одновременно развивается выраженный интоксикационный синдром – лихорадка до 38,0-38,5° C, общая слабость, ноющая головная боль, нарушение сна. Умеренно увеличиваются нижнечелюстные, передние и задние группы шейных лимфоузлов. Наблюдается стекание слюны с угла рта в результате рефлекторной гиперсаливации. У многих пациентов определяется гнилостный запах изо рта.
Дальнейшее прогрессирование приводит к ухудшению состояния больного и возникновению тонического спазма жевательной мускулатуры – тризму. Этот симптом является характерным для паратонзиллярного абсцесса. Наблюдаются изменения речи, гнусавость. При попытке проглатывания жидкая пища может попадать в полость носоглотки, гортань. Болевой синдром усиливается при повороте головы, вынуждая больного держать ее наклоненной в сторону поражения и поворачиваться всем телом. Большинство пациентов принимают полусидячее положение с наклоном головы вниз или лежа на больном боку.
У многих больных на 3-6 день происходит самопроизвольное вскрытие полости абсцесса. Клинически это проявляется внезапным улучшением общего состояния, снижением температуры тела, незначительным уменьшением выраженности тризма и появлением примеси гнойного содержимого в слюне. При затяжном или осложненном течении прорыв происходит на 14-18 день. При распространении гнойных масс в окологлоточное пространство вскрытие гнойника может не наступить вовсе, состояние больного продолжает прогрессивно ухудшаться.
Осложнения
К наиболее частым осложнениям относятся диффузная флегмона шеи и медиастинит. Они наблюдаются на фоне перфорации боковой стенки глотки и вовлечения в патологический процесс парафаренгиального пространства, откуда гнойные массы распространяются в средостение или к основанию черепа (редко). Реже встречается сепсис и тромбофлебит пещеристого синуса, возникающий при проникновении инфекции в мозговой кровоток через миндаликовые вены и крыловидное венозное сплетение. Аналогичным образом развиваются абсцессы головного мозга, менингит и энцефалит. Крайне опасное осложнение – аррозивное кровотечение вследствие гнойного расплавления кровеносных сосудов окологлоточного пространства.
Диагностика
Из-за наличия ярко выраженной патогномоничной клинической картины постановка предварительного диагноза не вызывает трудностей. Для подтверждения отоларингологу обычно достаточно данных анамнеза и результатов фарингоскопии. Полная диагностическая программа включает в себя:
- Сбор анамнеза и жалоб. Зачастую абсцесс образуется на 3-5 день после излечения острой спонтанной ангины или купирования симптомов хронической формы болезни. Врач также акцентирует внимание на возможных травмах области ротоглотки, наличии очагов инфекции в ротовой полости.
- Общий осмотр. Многие пациенты поступают в медицинское учреждение с вынужденным наклоном головы в больную сторону. Выявляется ограничение подвижности шеи, увеличение регионарных лимфатических узлов, гнилостный запах из ротовой полости и фебрильная температура тела.
- Фарингоскопия. Наиболее информативный метод диагностики. Позволяет визуально определить наличие флюктуирующего шаровидного выпячивания околоминдаликовой клетчатки, покрытого гиперемированной слизистой оболочкой. Часто на его поверхности имеется небольшой участок желтоватого цвета – зона будущего прорыва гнойных масс. Образование может вызывать асимметрию зева – смещение язычка в здоровую сторону, оттеснение небной миндалины. Локализация гнойника зависит от клинической формы патологии.
- Лабораторные тесты. В общем анализе крови отмечаются неспецифические воспалительные изменения – высокий нейтрофильный лейкоцитоз (15,0×109/л и более), увеличение СОЭ. Выполняется бактериальный посев для идентификации возбудителя и определения его чувствительности к антибактериальным средствам.
- Аппаратные методы визуализации. УЗИ области шеи, КТ шеи, рентгенография мягких тканей головы и шеи назначаются с целью дифференциальной диагностики, исключения распространения патологического процесса в парафарингеальное пространство, средостение и т. д.
Патологию дифференцируют с дифтерией, скарлатиной, опухолевыми заболеваниями, аневризмой сонной артерии. В пользу дифтерии свидетельствует наличие грязно-серого налета на слизистых оболочках, отсутствие тризма и обнаружение палочек Леффлера по данным бак. посева. При скарлатине выявляются мелкоточечные кожные высыпания, в анамнезе присутствует контакт с больным человеком. Для онкологических поражений характерно сохранение нормальной температуры тела или незначительный субфебрилитет, отсутствие выраженного болевого синдрома, медленное развитие симптоматики. При наличии сосудистой аневризмы визуально и пальпаторно определяется пульсация, синхронизированная с ритмом сердца.
Лечение паратонзиллярного абсцесса
Основная цель лечения на стадии отека и инфильтрации – уменьшение воспалительных изменений, при образовании абсцесса – дренирование полости и санация очага инфекции. Из-за высокого риска развития осложнений все терапевтические мероприятия осуществляются только в условиях стационара. В план лечения входит:
- Медикаментозная терапия. Всем пациентам назначают антибиотики. Препаратами выбора являются цефалоспорины II-III поколения, аминопенициллины, линкозамиды. После получения ре зультатов бактериального посева схему лечения корректируют с учетом чувствительности возбудителя. В качестве симптоматической терапии применяют жаропонижающие, обезболивающие и противовоспалительные препараты, иногда проводят инфузионную терапию. Для полоскания ротовой полости используют растворы антисептиков.
- Оперативные вмешательства. При наличии сформировавшегося гнойника в обязательном порядке выполняют вскрытие паратонзиллярного абсцесса и дренирование полости под регионарной анестезией. При рецидивирующем течении хронической ангины, повторных паратонзиллитах или неэффективности предыдущей терапии осуществляют абсцесстонзиллэктомию – опорожнение гнойника одновременно с удалением пораженной небной миндалины.
Прогноз и профилактика
Прогноз при паратонзиллярном абсцессе зависит от своевременности начала лечения и эффективности проводимой антибиотикотерапии. При адекватной терапии исход заболевания благоприятный – полное выздоровление наступает спустя 2-3 недели. При возникновении внутригрудных или внутричерепных осложнений прогноз сомнительный. Профилактика заключается в своевременной санации гнойных очагов: рациональном лечении ангины, кариозных зубов, хронического гингивита, воспаления аденоидных вегетаций и других патологий, прохождении полноценного курса антибактериальной терапии.
Источник


