Школьники перенесшие ангину наблюдаются
В связи с возможностью развития у реконвалесцентов после ангины метатонзиллярных осложнений необходимо в течение 1 мес после выписки активное наблюдение за ними участкового терапевта не реже 1 раза в неделю. При этом нужно обращать внимание на самочувствие (наличие общей слабости, быстрой утомляемости, потливости, познабливания или жара в вечернее время, болей или неприятных ощущений в области сердца,сердцебиений, болей в пояснице), состояние ротоглотки и регионарных к миндалинам углочелюстных лимфоузлов, сердечно-сосудистой системы (тахикардия, аритмия, гипотония, изменение тонов сердца).
При выявлении перечисленных симптомов делают контрольные клинические анализы крови и мочи, ЭКГ, а затем консультируют реконвалесцентов у соответствующих специалистов поликлиники — оториноларинголога, кардиолога, нефролога, ревматолога, которые принимают решение о дальнейшем их обследовании и лечении.
Если в течение 1 мес после выписки реконвалесцентов на работу (учебу) никаких нарушений в состоянии их здоровья не отмечается и наступает полная нормализация клинических показателей крови и мочи, а также ЭКГ, дальнейшее наблюдение прекращается.
Таким образом, главными мероприятиями в отношении лечения больных ангиной и профилактики у них метатонзиллярных осложнений являются: своевременная комплексная этиопатогенетическая терапия в соответствии с описанными выше научно обоснованными схемами ее применения, тщательное обследование реконвалесцентов перед выпиской с обязательным клиническим исследованием крови, мочи, ЭКГ в установленные сроки, освобождение переболевших от тяжелых физических нагрузок в течение 5—7 сут после выписки, а также наблюдение за ними в течение 1 мес.

Наибольшего внимания заслуживают реконвалесценты в первую неделю после выписки, особенно те из них, которые госпитализированы позднее 2-х суток болезни, а также заболевшие ангиной в течение 1 мес повторно. Правильно проведенное лечение больных ангиной и дальнейшие контрольные мероприятия в периоде реконвалесценции позволяют предупреждать развитие осложнений.
Проблемой ангины и связанных с нею метатонзиллярных заболеваний занимаются инфекционисты, терапевты, оториноларингологи, педиатры, эпидемиологи и другие специалисты. Это обстоятельство обусловливает существование разных взглядов на вопросы этиологии, эпидемиологии, а соответственно — и профилактики этих болезней Например, отдельные врачи до сих пор придерживаются давно устаревших представлений о том, что ангина — преимущественно эндогенное заболевание.
Решающую роль в его возникновении они отводят переохлаждениям организма, вызывающим снижение резистентности и создающим условия для проявления патогенного действия аутоинфекции. Вместе с тем имеются бесспорные научно обоснованные доказательства, что ангина является инфекционным заболеванием, способным к распространению среди людей, особенно интенсивно среди тех лиц, которые находятся в организованных коллективах. Как известно, эпидемический процесс возникает при наличии источника инфекции, путей передачи ее и восприимчивых субъектов. Соответственно, профилактика каждого инфекционного заболевания, в том числе и ангины, может быть эффективной, если она предусматривает меры в отношении всех звеньев, от которых зависит эпидемическая ситуация.
Главным звеном эпидемического процесса при ангине является источник возбудителей заболевания — стрептококков группы А (следует уточнить, что только стрептококковая ангина имеет тенденцию к эпидемическому распространению). Основным источником стрептококков группы А в коллективах являются больные первичной и повторной стрептококковой ангиной, а также скарлатиной, дополнительный источник — здоровые носители.
Практически все современные способы борьбы с источниками стрептококковой инфекции сводятся к применению этиотропных средств, т. е. эффективное этио-тропное лечение больных первичной и повторной ангиной, а также санация с помощью этиотропных средств здоровых носителей стрептококков являются основными мероприятиями против данного звена эпидемического процесса.
В настоящее время предложен ряд схем этиотропного лечения больных ангиной и скарлатиной. Их обзор приведен в гл. «Лечение». Здесь же следует отметить, что применение для этих целей сульфаниламидов и тетрациклинов малоэффективно. Наиболее быстрое подавление стрептококков в организме достигается при применении биосинтетических и полусинтетических пенициллинов. Из них наиболее выраженным антистрептококковым действием обладает бензилпенициллин, применяемый по 4500 ЕД/кг массы тела через каждые 4 ч, оксациллин по 10 000 мкг/кг и метициллин по 7000 мкг/кг — через 6 ч. Нами установлено, что полное подавление стрептококков в ротоглотке больных ангиной при таком лечении наступает максимально через 27 ч.
Относительно быстрого антистрептококкового эффекта можно достигнуть также и от однократного применения дюрантных препаратов пенициллина — бициллина-3 или бициллина-5 (по 22 000 ЕД на 1 кг массы тела). Исчезновение стрептококков из миндалин больных ангиной в этом случае наблюдается максимально через 33 ч. Однако показатели клинического выздоровления и отдаленные исходы заболевания при лечении больных ангиной дюрантными пенициллинами значительно хуже, чем при применении бензилпенициллина и оксациллина.
Таким образом, наиболее эффективными в отношении стрептококков являются антибиотики пенициллинового ряда — бензилпенициллин, оксациллин, бициллин. Вместе с тем, учитывая относительно низкий клинический эффект дюрантных пенициллинов при ангине, их нецелесообразно применять самостоятельно (без бензилпенициллина) для лечения больных данным заболеванием.
— Читать далее «Вторичная профилактика ангины. Профилактика стрептококковой инфекции.»
Оглавление темы «Профилактика ангины.»:
1. Диспансерное наблюдение при ангине. Профилактика ангины.
2. Вторичная профилактика ангины. Профилактика стрептококковой инфекции.
3. Специфическая профилактика ангины. Неспецифическая профилактика ангины.
Источник
Ангина – острое неспецифическое инфекционно–аллергическое общее заболевание с местными проявлениями в лимфатическом кольце Вальдейера–Пирогова. Самой частой по локализации формой ангины являются небные миндалины, поэтому обычно под словом «ангина» подразумевают острое воспаление небных миндалин или острый тонзиллит.
Источником инфекции являются больные, а также выздоровевшие после ангины, которые еще в течение 10–12 дней являются носителями вирулентных штаммов бактерий.
Наиболее распространенный путь передачи — воздушно–капельный, но заражение может происходить из полости рта или глотки (хроническое воспаление, кариозные зубы). Источником инфекции могут быть гнойные заболевания носа и его придаточных пазух. Несомненное значение для развития ангины имеет воздействие различных факторов, снижающих сопротивляемость организма. Так, общее и местное переохлаждение организма, особенно у людей незакаленных, может привести к возникновению заболевания. Наиболее велика заболеваемость ангиной в осенне–зимний и весенний периоды.
Этиология
Чаще всего возбудителями инфекции являются бактерии – ?–гемолитический стрептококк группы А (Streptococcus pyogenes, БГСА), стрептококки группы C и G, стафилококк, Arcanobacterium haemolyticum, Neisseria gonorrhoeae, Corynebacterium diphtheria (дифтерия), анаэробы и спирохеты (ангина Симановского–Плаута–Венсана), крайне редко – микоплазмы и хламидии, грибы. Кроме того, в состав вирусно–бактериальных ассоциаций при остром тонзиллите могут входить аденовирусы, риновирус, коронавирус, вирусы гриппа и парагриппа, вирус Эпштейн–Барра, вирус Коксаки А и другие. Воспалительные и некротические изменения в области миндалин отмечаются при некоторых системных заболеваниях крови (инфекционный мононуклеоз, агранулоцитоз, острый и хронический лейкоз). Поражение миндалин и слизистой оболочки полости рта и глотки при указанных заболеваниях нередко является первым симптомом и поэтому имеет важное диагностическое значение.
Классификация ангин основана на фарингоскопических признаках (Б.С. Преображенского):
• катаральная
• фолликулярная
• лакунарная
• фибринозная
• герпетическая
• флегмонозная (интра–тонзиллярный абсцесс)
• язвенно–некротическая (гангренозная)
• смешанные формы.
Выраженность клинических проявлений заболевания зависит от формы ангины. Ангина обычно начинается остро, с повышения температуры иногда до 39–40°С, озноба. С первых часов заболевания отмечаются явления общей интоксикации: головная боль, недомогание, слабость, разбитость, боли в мышцах конечностей и в суставах. Боль в горле при глотании появляется обычно одновременно с повышением температуры, нередко ей предшествует ощущение сухости, першения, саднения, сдавления в горле; эта боль может быть односторонней или двусторонней, иногда она неодинакова справа и слева – в зависимости от выраженности воспалительного изменения в миндалинах. Иногда боль в горле при глотании иррадиирует в ухо, висок. Может появляться тризм жевательной мускулатуры, изменение тембра голоса (гнусавость) при инфильтрации мягкого неба.
Увеличиваются шейные лимфатические узлы, болезненные при пальпации. Со стороны крови при ангине наблюдаются увеличение количества лейкоцитов, нейтрофильный сдвиг влево, ускорение СОЭ. Наиболее характерные изменения, которые позволяют дифференцировать форму ангины, выявляются при осмотре глотки. Гиперемия небных миндалин и прилегающих к ним краев дужек и мягкого неба, особенно отчетливые в первые 2–3 дня заболевания, характерна для катаральной ангины. Миндалины при этом умеренно, иногда значительно набухшие, язык обложен, сухой. Эта форма ангины наиболее легкая, протекает с поражением преимущественно покрова миндалин, однако следует учитывать, что и после катаральной ангины могут возникать осложнения.
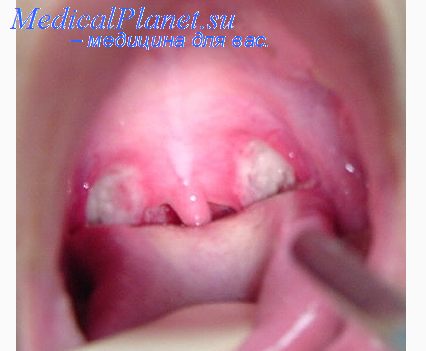
В случае фолликулярной ангины воспаление начинается в области лимфаденоидных фолликулов, которые нагнаиваются и затем вскрываются, оставляя на поверхности миндалин быстро заживающие язвочки. При осмотре глотки у больного в разгар фолликулярной ангины на фоне гиперемированных и набухших небных миндалин видны нечетко оформленные или округлые желтовато–белые точки.
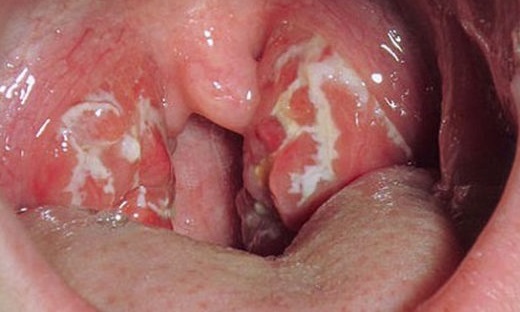
Лакунарная ангина характеризуется появлением в устьях лакун налетов или экссудата, которые выступают на поверхность миндалины и покрывают ее в виде желтовато–белых островков. Из фолликулярной или лакунарной ангины может развиться фибринозная, при которой налеты сплошь покрывают всю миндалину, принимая фибриноидный характер.
Ухудшается общее состояние – понижен аппетит, окружающие ощущают гнилостный запах изо рта больного, иногда появляются разлитая боль в животе, понос, запоры. Возможно развитие острого или обострение хронического аппендицита.
Флегмонозная ангина развивается в результате проникновения гноеродных микробов в клетчатку за миндалину с образованием там нарыва. Абсцессы могут развиваться и в самой миндалине, но чаще они находятся в клетчатке сверху, позади миндалины, у нижнего ее полюса либо кнаружи от него. При этой форме ангины боль в горле резко усиливается, больной испытывает ее даже в перерывах между глотательными движениями; он с трудом раскрывает рот, держит голову неподвижно, наклоненной в больную сторону. Мягкое небо отекает, голос становится гнусавым; принятие пищи затруднено или становится совсем невозможным. Флегмонозная ангина, как правило, бывает односторонней. При осмотре глотки обращают на себя внимание гиперемия и припухлость миндалины, отечность или инфильтрация дужек и мягкого неба.
Ангина нестрептококкового происхождения имеет свои особенности в зависимости от вида возбудителя. Вспышки ангины вирусного (вирус Коксаки) происхождения характеризуются герпетическими высыпаниями на миндалинах, дужках и мягком небе. Такая ангина часто сопровождается нарушениями деятельности желудочно–кишечного тракта и нередко протекает с менингеальными явлениями. При аденовирусной ангине, особенно часто наблюдаемой у детей, воспалительные явления в ротоглотке не ограничиваются слизистой оболочкой только миндалин и дужек, а захватывают всю поверхность верхних дыхательных путей. Белесоватый налет покрывает миндалины и распространяется за их пределы. При этом заболевании часто наблюдается ринит и конъюнктивит.
Ангина Симановского–Венсана, возбудителями которой являются веретенообразная палочка и спирохета полости рта, чаще поражается одна миндалина. На ее поверхности появляется изъязвление, покрытое серым налетом. Общее состояние при этом заболевании обычно нарушено нерезко.
Вторичная (агранулоцитарная) ангина, развивающаяся при заболеваниях кроветворных органов, характеризуется поверхностным или глубоким некрозом слизистой оболочки миндалин. Распространение некротического процесса может привести к разрушению не только самой миндалины, но и мягкого неба, а также стенок глотки с последующим рубцеванием дефекта. Тяжелое общее состояние больного обычно обусловлено основным заболеванием. Для постановки диагноза в этих случаях необходимы гематологические исследования.
Осложнения ангины разнообразные, как местные так и общие, могут нанести серьезный ущерб здоровью больного. Местные осложнения – острый паратонзиллярный абсцесс, острый средний отит, острый ларингит, шейный лимфаденит. К общим относятся ревматизм, ревматоидный артрит, миокардит, инфекционный полиартрит, пиелонефрит, аппендицит, пневмония, гломерулонефрит, системная красная волчанка, сепсис и др.. Своевременное начало лечения ангины, его обоснованность и достаточная по времени продолжительность позволяют избежать как местных, так и общих осложнений.
С целью исключения дифтерии обязателен мазок на бацилы Леффлера.
Лечение ангины
Лечение больного ангиной преследует цель добиться быстрого выздоровления, предотвратить осложнения, а также предупредить распространение заболевания среди окружающих.
Ангина – инфекционное заболевание, поэтому необходима изоляция больного на дому или в стационаре с момента его выявления и до снижения температуры. Помещение, в котором находится больной ангиной, следует чаще проветривать и проводить ультрафиолетовое облучение, а также необходимо проводить в нем влажную уборку. Для больного необходимо выделить отдельную посуду и кипятить ее после каждого употребления. Совершенно недопустимо, чтобы больной пользовался общим полотенцем.
В первые дни заболевания назначается строгий постельный режим, который выдерживается до снижения температуры. Рекомендуется обильное питье, щадящая, нераздражающая, богатая витаминами, преимущественно молочно–растительная диета, с ограничением углеводов (табл.1).
Лекарственная терапия складывается из: антибактериальных препаратов общего действия, нестероидных противовоспалительных, десенсибилизирующих, симптоматических лекарственных средств, местной терапии – полоскания гипертоническими растворами натрия хлорида, натрия гидрокарбоната, антисептиков, местных антибактериальных препаратов.
На сегодняшний день антибактериальными препаратами выбора являются пенициллины последнего поколения, макролиды, которые назначаются на среднетерапевтический курс лечения. Одновременно с антибиотикотерапией показан прием внутрь нестероидных противовоспалительных и десенсибилизирующих средств.
Местное применение гипертонических растворов необходимо сочетать с оральными антисептиками: фюзафюнжин, диоксизоль, ацетиламинонитропропоксибензол, амбазон и др.
Особенно необходимо остановиться на применении местного антибактериального препарата Граммидин.
Фармакологическое действие Граммидина в отличие от многих оральных антисептиков связано с бактериостатическим и бактерицидным (в высоких концентрациях) действием на Streptococcus spp., Staphylococcus spp., Streptococcus pneumoniae, менингококки, гонококки, возбудителей анаэробной инфекции. Повышает проницаемость мембраны микробной клетки для неорганических катионов за счет формирования сети каналов в липидных структурах мембраны, что обусловливает осмотическую неустойчивость клетки.
Выпускается в форме буккальных таблеток и показан при фарингите, афтозном стоматите, гингивите и разных формах тонзиллита. Граммидин часто используется в комбинации с другими антибиотиками. Усиливает эффекты других противомикробных средств.
Выписывают больного на работу после клинического выздоровления, нормализации картины крови и мочи, но не ранее 7–го дня нормальной температуры, так как только с этого срока начинается восстановление функциональной полноценности сердечно–сосудистой системы. После выписки на работу перенесшему ангину еще в течение 10–15 дней рекомендуется избегать тяжелой физической работы.
После выздоровления пациент, перенесший ангину, обязательно должен быть осмотрен оториноларингологом.
Меры, направленные на предупреждение возникновения и распространения ангины, включают общественную и индивидуальную профилактику этого заболевания.
Общественная профилактика ангины направлена на оздоровление условий труда и быта, а индивидуальная?– на повышение устойчивости организма к инфекционным воздействиям и неблагоприятным условиям внешней среды. Важное значение имеет общее и местное закаливание организма: систематические занятия физкультурой и спортом, утренняя гигиеническая гимнастика, воздушные ванны, обтирания и души с постепенно снижающейся температурой воды. Полезны холодные обтирания шеи (конечно, не в периоде острого заболевания ангиной и обострения хронического тонзиллита).
С целью повышения устойчивости к охлаждению слизистой оболочки глотки проводится местное закаливание – полоскание горла водой постепенно снижающейся температуры (от теплой к холодной). Необходимо помнить основные правила закаливания: постепенность, систематичность и учет индивидуальных особенностей. Повышению защитных свойств организма способствуют общие УФ–облучения, особенно в осеннее–зимний период.
Санация полости рта и носа также имеет важное значение в предупреждении ангины. Кариозные зубы, больные десны, гнойные поражения придаточных пазух носа предрасполагают к возникновению ангины. Различные патологические состояния полости носа и носоглотки, препятствующие носовому дыханию (искривление перегородки носа, полипы, аденоиды, гипертрофический ринит и т.д.), заставляют больного дышать ртом, а при этом происходит охлаждение и пересыхание слизистой оболочки ротоглотки.
Источник