Некротическая ангина при остром лейкозе
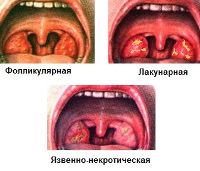
Ангина при лейкозе – вариант острого тонзиллита, развивающийся на фоне злокачественного перерождения клеток костного мозга. Основные проявления – пиретическая лихорадка, последовательное развитие катаральных, гнойных, язвенно-некротических изменений небных миндалин, лимфаденопатия в сочетании с общим иммунодефицитом, анемией и геморрагическим синдромом. Для постановки диагноза используются анамнестические сведения, жалобы пациента, результаты фарингоскопии, общего анализа крови и пункции костного мозга. В программу лечения входят массивная антибактериальная терапия, химиотерапия, гемотрансфузии и трансплантация костного мозга.
Общие сведения
Ангина – одно из патогномоничных проявлений как острого, так и хронического лейкоза. При острых формах лейкоза поражение небных миндалин возникает у 35-95% больных; примерно у трети пациентов выступает одним из первых и ранних признаков лейкемии. Хронические формы сопровождаются развитием ангины несколько реже – в 20-25% случаев. Острые лейкозы характерны для детей и лиц в возрасте до 30 лет, в то время как хронический вариант чаще наблюдается у людей старшего возраста. Согласно статистическим данным, заболевание более распространено среди мужчин. Сезонных и географических особенностей эпидемиологии не прослеживается.

Ангина при лейкозе
Причины ангины при лейкозе
Основным этиологическим фактором является группа онкогематологических заболеваний – острые и хронические лейкозы (лейкемии). Это злокачественные опухоли костного мозга, для которых характерно образование очагов патологического гемопоэза и неспособность продуцировать полноценные зрелые форменные элементы крови. Зачастую пусковым фактором развития ангины при лейкозе является минимальное нарушение целостности слизистой оболочки ротовой полости или миндалин. В норме лимфатическое глоточное кольцо постоянно контактирует с большим количеством патогенной микрофлоры и успешно противостоит ей. Но при лейкозе резко снижается общий и местный иммунитет, что проявляется выраженной склонностью к воспалительным и некротическим процессам. Поэтому посещение стоматолога, профилактический осмотр отоларинголога или любое случайное повреждение может привести к проникновению бактерий внутрь тканей и быстрому развитию ангины.
Патогенез
При лейкозе этиологический агент вызывает мутацию гемопоэтических клеток I-III класса. Образовавшиеся злокачественные клетки-предшественники лимфопоэза активно взаимодействуют с ростовыми факторами, чем угнетают нормальные процессы дифференциации. Таким образом, костный мозг теряет способность продуцировать эритроциты, лейкоциты и тромбоциты. Вместо них в периферическую кровь попадает большое количество низкодифференцированных клеток–бластов. Это проявляется выраженным иммунодефицитом, анемическим и геморрагическим синдромами, лейкемической инфильтрацией лимфоидной и других тканей организма. Отсутствие общего иммунного ответа, местное снижение реактивности и резистентности небных миндалин и повреждение слизистых оболочек дает возможность патогенной микрофлоре бесконтрольно размножаться в тканях ротовой полости. Активная жизнедеятельность бактерий на фоне инфильтрации лейкоцитами быстро приводит к выраженным воспалительным и некротическим изменениям, которые обуславливают последовательное развитие различных форм ангины.
Симптомы ангины при лейкозе
Более чем в половине случаев поражению небных миндалин предшествуют другие симптомы лейкемии. Они включают в себя общую слабость, боль в костях, субфебрилитет, мелкоточечную геморрагическую сыпь на конечностях. Даже при минимальных повреждениях кожи или слизистых оболочек возникают длительные кровотечения. Поражение миндалин чаще всего возникает на 3-5 сутки после первичного проявления лейкоза или его рецидива и характеризуется последовательным развитием катаральной, лакунарной или фибринозной и язвенно-некротической ангины.
Катаральная ангина при лейкозе проявляется выраженным отеком слизистой оболочки рта, увеличением небных миндалин, повышением температуры тела до 39-40ОС. Клинически это сопровождается болью и дискомфортом при глотании, чувством инородного тела в горле, ознобом, потливостью. Параллельно возникает гиперплазия подбородочных, нижнечелюстных и шейных групп лимфатических узлов. Реже наблюдается их болезненность и изменение консистенции. Для хронического лимфолейкоза характерна выраженная генерализованная лимфаденопатия, для миелолейкоза – значительное увеличение печени и селезенки.
Спустя 1-3 дня после возникновения первых симптомов катаральной ангины происходит ее трансформация в лакунарную или фибринозную форму. Это сопровождается развитием выраженного интоксикационного синдрома, болями в суставах и пояснице. Боль в горле значительно усиливается, может возникать иррадиация в ухо. Спустя 24-48 часов изменения небных миндалин приобретают характер язвенно-некротических и распространяются на слизистые оболочки десен, зева, глотки. Общее состояние больного прогрессивно ухудшается, а ранее имеющиеся симптомы дополняются гнилостным запахом изо рта и повышенным слюноотделением. Развитие язвенно-некротической ангины свидетельствует о злокачественном течении лейкоза.
Осложнения
Осложнения, которые возникают при ангине на фоне лейкоза, обусловлены иммунодефицитом, лейкемической инфильтрацией и тромбоцитопенией. Отсутствие функционально активных лейкоцитов способствует быстрому распространению инфекции. Не начатая своевременно антибактериальная терапия приводит к развитию сепсиса и инфекционно-токсического шока – одних из наиболее частых причин смерти при лейкозах. Дефицит тромбоцитов способствует ухудшению свертываемости крови, спонтанным внешним и внутренним кровотечениям. Также характерно поражения легких и оболочек мозга в виде лейкемических пневмоний и нейролейкоза.
Диагностика
Диагностика основывается на выявлении местных симптомов острого тонзиллита в комбинации с клинико-гематологическими проявлениями лейкоза. Постановка диагноза осуществляется совместно отоларингологом и гематологом. Как правило, в диагностическую программу входят:
- Сбор анамнеза и жалоб. Наличие анемического и геморрагического синдрома, помимо классических проявлений ангины, указывает на сопутствующее нарушение гемопоэза. Часть пациентов с ранее установленной лейкемией сами сообщают об этом в момент обращения к врачу.
- Фарингоскопия. Определяемые изменения зависят от формы ангины, которая имеется у пациента на момент осмотра. Катальный тонзиллит проявляется отеком, гиперплазией и гиперемией небных миндалин. Лакунарная форма характеризуется белыми или желтыми налетами, которые легко отделяются от подлежащих тканей. При фибринозном варианте эти налеты полностью покрывают миндалины и переходят на окружающие ткани. Язвенно-некротическая ангина при лейкозе проявляется образованием участков бурого и грязно-серого цвета по всей ротовой полости и глотке. На месте отторжения отмерших тканей формируется глубокий, обильно кровоточащий дефект.
- Общий анализ крови. При исследовании крови выявляется снижение уровня эритроцитов до 1,0-2,0×1012/л, гемоглобина ниже 50 г/л, тромбоцитов ниже 100×109/л, повышение СОЭ. Уровень лейкоцитов зависит от формы заболевания и может колебаться в пределах от 0,5×109/л до 50×109/л и выше. Характерный признак лейкоза – наличие в крови бластных клеток (гемогистиобластов, миелобластов, лимфобластов), которые составляют до 95% всех выявленных форменных элементов.
- Стернальная пункция. В миелограмме определяется большое количество бластов (более 30% всех клеток) на фоне выраженной редукции клеток эритроидного, гранулоцитарного и мегакариоцитарного ростков.
Дифференциальная диагностика проводится с дифтерией, классическим острым тонзиллитом и агранулоцитарной ангиной. Основное отличие всех вышеупомянутых заболеваний от ангины при лейкозе – отсутствие большого количества бластных клеток в периферической крови и пунктате костного мозга.
Лечение ангины при лейкозе
Терапевтическая тактика сводится к борьбе с язвенно-некротическим поражением небных миндалин, слизистых оболочек и лечению лейкоза. Для местного воздействия на поврежденные ткани показаны полоскания ротовой полости антисептическими растворами и орошения масляными растворами витаминов. Также в терапевтическую программу входят:
- Антибиотикотерапия. Антибиотики подавляют патогенную микрофлору, предотвращают развитие других септических осложнений. Используются антибактериальные средства широкого спектра действия, комбинации препаратов различных классов: пенициллинов, аминогликозидов, цефалоспоринов.
- Схемы полихимиотерапии (ALL-BFM-2000, ALL IC-BFM-2002 и другие). В их состав входят фармакологические препараты с различным механизмом действия. Такие комбинации позволяют одновременно воздействовать на разные фазы митоза раковых клеток, тем самым добиваться их угнетения и эрадикации.
- Лучевая терапия. Использование радиационного излучения дает возможность противодействовать опухоли без нанесения существенного вреда костному мозгу. Это обусловлено высокой митотической активностью злокачественных клеток, что повышает их чувствительностью к излучению.
- Гемотрансфузии. Переливание эритроцитарной, тромбоцитарной и лейкоцитарной массы позволяет временно компенсировать недостаток форменных элементов крови больного и корректировать связанные с этим нарушения.
- Дезинтоксикационная терапия. Внутривенное введение дезинтоксикационных препаратов снижает концентрацию токсических веществ и ускоряет их выведение из организма. При необходимости могут использоваться экстракорпоральные методы детоксикации: плазмаферез, гемосорбция и плазмосорбция.
- Трансплантация костного мозга. Пересадка донорской костномозговой ткани позволяет обогатить костный мозг больного человека здоровыми гемопоэтическими клетками и восстановить синтез полноценных форменных элементов.
Прогноз и профилактика
Прогноз для больных с ангиной при лейкозе неблагоприятный. В первые 1-2 месяца смертность составляет 75%. Однако этот показатель напрямую зависит от своевременности и правильности терапевтических мероприятий. Основные причины смерти – системные септические осложнения и внутренние кровоизлияния. Специфической профилактики развития ангины при лейкозе не разработано. К неспецифическим превентивным мерам относятся полоскание ротовой полости растворами антисептиков, лекарственная обработка миндалин и задней стенки глотки, соблюдение масочного режима при контакте больного с окружающими, профилактическое употребление антибиотиков и рациональное лечение лейкоза.
Источник
Различные
формы лейкозов характеризуются
прогрессирующим системным заболеванием
кроветворной ткани, при котором в
различных органах образуются очаги
патологического ге- мопоэза, выбрасывающие
в периферическую кровь незрелые формы
лейкоцитов.
Заболевание
рассматривают как
неоплазию
кроветворной ткани, при которой могут
возникать поражения тканей глотки.
При
остром лейкозе ангина — одно из первых
проявлений заболевания примерно у
‘/5
больных.
По форме ангина может быть самой разной.
Катаральная ангина сопровождается
значительной отечностью слизистой
оболочки глотки, протекает длительно
и не поддается обычной терапии. Может
наблюдаться тяжелопротекающая ангина
по типу лакунарной или фибринозной,
часто с развитием язвенно-некротических
изменений, иногда сочетающихся с острым
или подострым гингивитом, возникающая
внезапно и сопровождающаяся значительным
повышением температуры тела.
Налеты
в глотке беловато- и серовато-желтые,
трудно отделяемые, оставляющие после
себя длительно кровоточащие участки.
Глотание затруднено, изо рта ощущается
гнилостный запах. Язвенно-некротические
проявления обычно свидетельствуют
о злокачественности течения острого
лейкоза, сопровождаются геморрагическими
высыпаниями на коже конечностей,
иногда — в виде обширных кровоизлияний,
наиболее четких в местах инъекций.
При
хроническом лимфолейкозе может
наблюдаться гиперплазия лимфоидных
образований глотки, которая в разгар
заболевания особенно значительна.
Увеличение регионарных лимфатических
узлов более выражено при хронической
форме заболевания. Пальпаторно лимфоузлы
определяются тестова- тыми, безболезненными.
Одновременно нередко наблюдается
увеличение селезенки и печени, особенно
значительно выраженное при миелолейкозе.
Картина
крови характеризуется высоким содержанием
лейкоцитов от 20,0 до 30,0-109/л
и выше, нередко выраженной анемией.
Возможна лейкопеническая форма острого
лейкоза, когда количество лейкоцитов
снижается до 1,0—3,0-109/л.
Наиболее
верный диагностическимй признак лейкоза
— появление в крови большого количества
молодых и атипичных клеток (ге- матобластов,
миелобластов, лимфобластов).
Лечение
проводят под наблюдением гематолога,
необходим уход за полостью рта и
глотки. С целью предотвращения
вторичной инфекции показана
антибиотикотерапия. Назначают
цитостатики (атлеран, допан), кортикостероиды,
трансфузии лейкоцитарной массы (по
100—125 мл) или цельной крови,
рентгенотерапию. Прогноз неблагоприятен,
гибель наступает в ближайшие месяцы.
7.7. Хроническое воспаление небных миндалин — хронический тонзиллит
Хронический
тонзиллит(tonsillitis
chronica) —
это общее инфекционное заболевание
с локализацией хронического очага
инфекции в небных миндалинах с
периодическими обострениями в виде
ангин. Оно характеризуется нарушением
общей реактивности организма,
обусловленным поступлением из миндалин
в организм токсичных инфекционных
агентов.
Обострения
хронического тонзиллита (ангины), когда
кон- тагиозность его резко возрастает,
возникают периодически у подавляющего
большинства больных. Среди миндалин
лим- фаденоидного глоточного кольца
хроническое воспаление небных миндалин
встречается намного чаще, чем всех
остальных, вместе взятых, поэтому
под термином «хронический тонзиллит»
всегда подразумевают хронический
воспалительный процесс в небных
миндалинах. По данным разных авторов,
хронический тонзиллит среди взрослого
населения встречается в 4—10 % случаев
заболевания, а детей — в 12—15 %.
Предпосылками
к возникновению и развитию хронического
тонзиллита являются анатомо-топографические
и гистологические особенности
миндалин, наличие условий вегетирова-
ния в их лакунах (криптах) микрофлоры,
нарушение биологических процессов
и защитно-приспособительных механизмов
в миндаликовой ткани. Это выражается,
в частности, в том, что в отличие от
других миндалин лимфаденоидного глоточ-
ного кольца в небных имеются глубокие
щели — лакуны (крипты), которые пронизывают
толщу миндалины, ветвятся в ней; просветы
их всегда содержат отторгнувшиеся
эпителиальные клетки, лимфоциты и
различного характера микрофлору. Часть
зевных отверстий лакун прикрыта
треугольной складкой Гиса, а часть
сужена или закрыта рубцовой тканью
после обострений хронического
тонзиллита. В этих условиях задерживается
дренирование лакун, что в свою очередь
ведет к активации постоянно имеющейся
в лакунах микрофлоры и множественному
нагноению в них. Понижение общей и
местной реактивности, связанное с
охлаждением или ухудшением сопротивляемости
организма после перенесенной инфекции
(ангина, корь, скарлатина и др.), часто
является начальным причинным фактором
хронического тонзиллита.
Под
влиянием неблагоприятных факторов
внешней и внутренней среды снижается
сопротивляемость организма, вследствие
этого нарастают вирулентность и
патогенность микрофлоры в лакунах
миндалин, что приводит к возникновению
ангины и хронического воспаления в
миндалинах. При хроническом тонзиллите
в миндалинах обнаружено около 30 сочетаний
различных микробов, однако в глубоких
отделах лакун обычно нет большой
полиморфности флоры; чаще здесь
обнаруживается монофлора — различные
формы стрептококка (особенно
гемолитического), стафилококка и т.д.
При хроническом тонзиллите в миндалинах
встречаются ассоциации непатогенных
микробов. В детском возрасте в удаленных
миндалинах нередко находят аденовирусы,
которые могут играть определенную роль
в этиологии и патогенезе хронического
тонзиллита. Таким образом,
хронический тонзиллит следует относить
к собственно инфекционным заболеваниям,
в большинстве случаев обусловленным
аутоинфекцией.
Заразность
хронического тонзиллита в период между
обострениями (ангинами) малозаметна,
но она существует уже потому, что
вирулентность (и агрессивность) микрофлоры
в миндалинах при этом заболевании, как
хорошо известно, значительно выше,
чем у здорового человека. Это особенно
нужно учитывать при общении больных
хроническим тонзиллитом с детьми. В
период течения ангины резко возрастает
инфицирование воздушно-капельным путем,
хотя и алиментарное (с пищей) заражение
имеет повышенную вероятность. В этиологии
этого заболевания нельзя сбрасывать
со счетов тот факт, что
микрофлора от больного с хроническим
тонзиллитом повышенной вирулентности,
попадая на слизистую оболочку полости
рта здорового человека, меняет известное
равновесие между сапрофитной
микрофлорой и иммунными механизмами
(особенно в криптах небных миндалин) в
пользу инфекции. Эта ситуация еще не
сопровождается явными симптомами, но
перевес уже на стороне инфекции, что
можно характеризовать как готовность
к развитию и закреплению хронического
воспаления, которое в ряде случаев может
сформироваться и без предшествующей
ангины. В то же время и ангина в этих
условиях «готовности» к хроническому
процессу не только легче возникает, но
и заканчивается с худшими последствиями,
оставляя после себя либо хронический
процесс, либо более выраженные условия
для развития хронического тонзиллита,
чем ангина, возникшая на здоровом фоне.
Наиболее
часто хронический тонзиллит развивается
после ангины. При этом острое воспаление
в тканях миндалин не претерпевает
полного обратного развития, воспалительный
процесс продолжается и переходит в
хроническую форму. В ряде случаев
хронический тонзиллит начинается без
предшествующих ангин, а по причине
постоянного аутоинфицирования из
хронических очагов инфекции (кариозные
зубы, хроническое воспаление в области
носа и околоносовых пазух и т.д.), а также
бактериальной и тканевой местной и
общей аутоаллергии.
Патологоанатомические
изменения при хроническом тонзиллите
локализуются в эпителиальном покрове
зевной поверхности и стенок лакун
миндалин, в их паренхиме и строме, а
также в паратонзиллярной клетчатке.
Поражение эпителия лакун миндалин
наиболее выражено в их глубоких и
ветвистых отделах. Оно проявляется в
отторжении эпителия
на значительных участках стенок лакун,
массивной инфильтрации
оставшегося эпителия лимфоцитами и
плазматическими клетками. При этом
в
просвете лакун образуется плотное или
жидкое гнойное содержимое,
состоящее из слущен- ного эпителия,
лимфоидных клеток полиморфно-ядерных
лейкоцитов, участков распада ткани. В
некоторых лакунах происходит задержка
содержимого в связи с сужением или
облитерацией устья, что может явиться
причиной образования ретенционных
кист, имеющих желтоватый цвет и различные
размеры чаще от 2—3 мм и реже до 1—2 см в
диаметре. В ряде случаев устья лакун
закупориваются друзами гриба, частицами
пищи и др. Паренхима миндалины при
хроническом тонзиллите у взрослых
чаще гипертрофируется; в детском возрасте
нередко наступает ее гиперплазия. В
связи с этим по величине миндалин нельзя
судить о наличии или отсутствии
хронического тонзиллита.
Учитывая,
что лимфоциты, составляющие основную
массу паренхимы миндалин, являются
клетками воспаления,
гистологически трудно отличить
здоровую ткань от воспаленной. С
этим связано то обстоятельство, что для
диагностики хронического тонзиллита
биопсия не применяется.
Гистологические изменения в миндалинах
характеризуются образованием гнезд-
ных инфильтратов из лимфоидных и
плазматических клеток. Появление
скоплений сегментоядерных лейкоцитов
и распад их указывают на формирование
абсцесса. В части фолликулов клеточные
элементы распадаются, образуя мелкие
холодные гнойники вблизи зевной
поверхности миндалины; такие гнойники
просвечивают через эпителий желтоватыми
точками.
Активный хронический воспалительный
процесс нередко проявляется
образованием грануляций среди лимфоидной
ткани.
Наряду с возникновением участков
активного воспаления в паренхиме
миндалины
разрастается соединительная ткань в
виде
Рубцовых
перерождений нагноившихся фолликулов
либо узких или широких
Рубцовых
тяжей.
У ряда больных возможно диффузное
разрастание соединительной ткани. Как
правило, наступают изменения и в нервном
аппарате миндалин — в нервных рецепторах
и нервных волокнах. В паратонзиллярной
ткани, особенно у верхнего полюса
миндалины, происходит то же, что и в
миндалине:
образуются гнездные инфильтраты
в основном вокруг мелких сосудов; из
этих инфильтратов нередко формируются
микроабсцессы; возникают разрастание
и гиа- линизация соединительной ткани.
Следовательно,
во всех отделах миндалины: в эпителии,
паренхиме, лакунах, нервном аппарате,
паратонзиллярной клетчатке — при
хроническом тонзиллите наступают
морфологические изменения.
Клиническая
картина и классификация.
Наиболее достоверным признаком
хронического тонзиллита являются
частые ангины в анамнезе.
Среди больных хроническим тонзиллитом
«безангинная форма», по данным разных
авторов, встречается у 2—4 %. Следует
отметить, что ни один из объективных
признаков хронического тонзиллита
(кроме частых ангин в анамнезе) не
является полностью патогномо- ничным.
Для диагностики заболевания
необходима совокупная оценка всех
симптомов,
так как каждый признак в отдельности
может быть обусловлен другим заболеванием
— глотки, зубов, челюстей, носа. Нельзя
ставить диагноз хронического тонзиллита
в момент обострения (ангины), поскольку
все фарингоскопические симптомы
будут отражать остроту процесса, а не
хроническое его течение. Лишь через 2—3
нед после окончания обострения
целесообразно производить оценку
объективных признаков хронического
воспаления небных миндалин.
Предложенные
классификации хронического тонзиллита
[Луковский Л.А., 1941; Ярославский Е.Н.,
1951; Ундриц В.Ф., 1954; Преображенский Б.С.,
1954, и др.] имеют много общих черт, в
частности,
в основе
каждой из них лежит
принцип диагностики местных и общих
токсических и аллергических проявлений
заболевания, их выраженности и связи с
другими болезнями организма.
В
наибольшей мере современным представлениям
о хронической очаговой инфекции, о
токсических и аллергических процессах
при хроническом тонзиллите соответствует
классификация Б.С. Преображенского
(1970), которая несколько изменена,
дополнена В.Т.Пальчуном (1974) и
представлена ниже.
Чаще
всего обостряется хронический тонзиллит
2—3 раза в год, однако нередко ангины
повторяются 5—6 раз в течение года. В
ряде случаев они возникают 1—2 раза за
3—4 года. Нередко любое побаливание
в горле даже без повышения температуры
тела больные называют ангиной, поэтому
в каждом случае необходимо уточнять
характер перенесенных в прошлом
заболеваний горла, причину их возникновения,
влияние на общее состояние организма,
длительность течения, температуру
тела, особенности лечения.
Иногда
ангины обусловлены не хроническим
процессом в миндалинах, а воздействием
эндогенных факторов при пониженной
реактивности организма или воспалительной
патологии носа и околоносовых пазух,
носоглотки и т.д. Встречаются «безангинные
формы» хронического тонзиллита, поэтому
выявление местной симптоматики
играет определяющую роль в диагностике
заболевания.
Наиболее
часто больные жалуются на повторяющиеся
ангины в анамнезе, неприятный запах
изо рта, ощущение неловкости или
инородного тела в горле при глотании,
сухость, покалывание и др., что бывает
не только при хроническом тонзиллите,
но и при различных формах фарингита,
кариозных зубах и т.д. Чаще дети отмечают
покалывание или небольшую стреляющую
боль в ухе при нормальной отоскопической
картине.
Нередко
у больных наблюдаются быстрая утомляемость,
вялость, головная боль, понижение
трудоспособности, суб- фебрильная
температура.
Фарингоскопическими
признаками хронического тонзиллита
являются местные проявления длительного
воспаления в миндалинах. На поверхность
миндалины и окружающей ткани при
хроническом тонзиллите длительное
время попадает гнойное содержимое
из лакун, которое, являясь раздражителем,
вызывает хроническое воспаление
этой ткани. При внешнем осмотре небных
миндалин и окружающей ткани наиболее
часто определяются признаки Гизе —
гиперемия краев небных дужек,
Преображенского — валикообразное
утолщение (инфильтрация или гиперплазия)
краев передних и задних дужек, Зака —
отечность верхних отделов передних
и задних дужек. При одновременном
течении хронического тонзиллита и
хронического фарингита эти признаки
имеют меньшее значение. Нередким
симптомом заболевания являются сращения
и спайки миндалин с небными дужками и
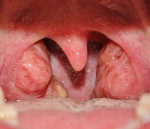
треугольной складкой (рис. 7.5).
Как
уже указывалось, величина миндалин не
имеет существенного значения в
диагностике заболевания. У взрослых
при хроническом тонзиллите в большинстве
случаев миндалины небольших размеров;
у детей миндалины чаще большие, однако
для детского возраста и в норме характерна
гиперплазия лимфаденоидного аппарата
глотки, в том числе и небныхКлассификация
хронического тонзиллита (по
Преображенскому—Пальчуну)
Простая
форма
Сопутствующие
заболевания
Простая
форма характеризуется
местными
признаками и у 96 %
больных
— ангинами в анамнезе
Местные
признаки
Жидкий
гной или казеозно-гной- ные пробки в
лакунах; подэпите- лиально расположенные
гнойные фолликулы, разрыхленная
поверхность миндалинПризнак
Гизе — стойкая гиперемия краев
передних дужекПризнак
Зака — отечность краев верхних отделов
небных дужекПризнак
Преображенского — инфильтрация и
гиперплазия краев передних дужекСращение
и спайки миндалин с дужками и треугольной
складкойУвеличение
отдельных регионарных лимфатических
узловБолезненность
при пальпации регионарных лимфатических
узлов
Хронический
тонзиллит
Токсико-аллергическая
форма
степень,
при которой могут быть сопутствующие
заболевания;степень,
при которой могут быть сопутствующие
и имеются сопряженные заболеваниястепень
характеризуется
признаками простой формы и общими
токсико-аллергическими явлениями.
Т
о к с и к о-а ллергические признаки I
степени
Субфебрильная
температура (периодическая)Тонзиллогенная
интоксикация, периодические или
постоянные слабость, разбитость,
недомогание, быстрая утомляемость,
пониженная работоспособность, плохое
самочувствиеПериодические
боли в суставахШейный
лимфаденитФункциональные
нарушения сердца в виде болей
выявляются только в период обострения
хронического тонзиллита и не
определяются при объективном
исследовании (ЭКГ и др.)Отклонения
в лабораторных данных (показатели
крови и иммунологические) неустойчивы
и нехарактерны
степень
характеризуется признаками I степени
с более выраженными токсико-аллергическими
явлениями; при наличии сопряженного
заболевания всегда диагностируется
II степень
.
Сопутствующие
заболевания не имеют единой
этиологической и патогенетической
основы с хроническим тонзиллитом,
патогенетическая связь осуществляется
через общую и местную реактивность
(например, гипертоническая болезнь;
тиреоидит; гастрит и др.)
Т
о к с и к о-а л л е р г и ч е с к и е признаки
II степени
Функциональные
нарушения сердечной деятельности,
регистрируемые на ЭКГБоли
в области сердца бывают как во время
ангины, так и вне обострения хронического
тонзиллитаСердцебиение,
нарушения сердечного ритмаСубфебрильная
температура (длительная)
Функциональные
нарушения острого или хронического
инфекционного характера почек,
сердца, сосудистой системы, суставов,
печени и других органов и систем,
регистрируемые клинически и с помощью
функциональных и лабораторных
исследовани
йСопряженные
заболевания
имеют единые с хроническим тонзиллитом
этиологические и патогенетические
факторы.
Местные
Паратонзиллярный
абсцессПарафарингит
Фарингит
и др.
Общие
Соседние файлы в предмете Оториноларингология
- #
- #
- #
- #
09.12.20132.71 Mб128Схема иб. лор.doc
- #
- #
Источник

