Лакунарная ангина инфекционные болезни
ГЛАВА 25 АНГИНЫ
Ангина (от лат. angere —
сжимать, сдавливать) — общее инфекционное заболевание с местными
проявлениями в виде острого воспаления одного или нескольких
компонентов лимфаденоидного глоточного кольца, чаще всего нёбных
миндалин. Термин «ангина» известен со времён античной медицины, до
настоящего времени с ним связывают многие патологические изменения
ротоглотки, имеющие общие симптомы, но различающиеся по этиологии и
течению.
Классификация
Общепринято деление ангин на три типа.
•
Первичные ангины (обычные, простые, банальные) — острые
воспалительные заболевания с клиническими признаками поражения только
лимфаденоидного кольца глотки.
• Вторичные (симптоматические) ангины.
— Поражение миндалин при острых инфекционных заболеваниях (скарлатине, дифтерии, инфекционном мононуклеозе и т.д.).
— Поражение миндалин при заболеваниях системы крови (агранулоцитозе, алиментарно-токсической алейкии, лейкозе).
•
Специфические ангины — этиологическим фактором выступает
специфическая инфекция (например, ангина СимановскогоПлаута-Венсана,
грибковая ангина).
ПЕРВИЧНЫЕ АНГИНЫ Этиология
Чаще
всего (в 85% случаев) первичные ангины вызывает β-гемолитический
стрептококк группы A, реже — золотистый стафилококк, пневмококк или
смешанная микрофлора.
Эпидемиология
Первичная
ангина — одно из наиболее распространённых заболеваний верхних
дыхательных путей, по частоте уступает только ОРВИ. Заболеваемость
имеет выраженный сезонный характер (весна, осень).
Болеют
преимущественно дети и лица молодого возраста (до 35 лет). Источник
инфекции — больные ангиной, а также носители стрептококков, выделяющие
во внешнюю среду большое количество возбудителей при разговоре и кашле.
Основной путь инфицирования — воздушно-капельный, также возможно
заражение контактно-бытовым и алиментарным путями. Восприимчивость к
стрептококкам высокая, особенно у детей. Меньшее значение имеет
эндогенное инфицирование (при наличии в полости рта и глотки очагов
хронической инфекции, например, кариеса зубов, заболеваний дёсен и
т.д.).
Патогенез
Входные
ворота инфекции — лимфоидная ткань ротоглотки, где формируется
первичный очаг воспаления. Предрасполагают к разви- тию ангины общее и
местное переохлаждение, запылённая или загазованная атмосфера,
повышенная сухость воздуха, нарушение носового дыхания, гиповитаминозы,
снижение иммунитета и т.д. Чаще всего ангина развивается после
перенесённого ОРВИ. Возбудители ОРВИ снижают защитные функции
эпителиального покрова и способствуют инвазии стрептококков. Фиксация β-гемолитического
стрептококка на поверхности миндалин и других скоплений лимфоидной
ткани обусловлена сродством ряда антигенных структур микроба, в
частности липотейхоевой кислоты, к эпителию лимфоидного аппарата
ротоглотки. М-протеин стрептококков снижает фагоцитарную активность
лейкоцитов на месте входных ворот и тем самым способствует повышению
восприимчивости ребёнка к этому заболеванию. Патогенное действие
стрептококков не ограничивается лишь местным повреждением, приводящим к
развитию ангины. Продукты жизнедеятельности стрептококков (в первую
очередь токсины), попадая в кровь, вызывают нарушения терморегуляции,
токсическое поражение нервной и сердечно-сосудистой систем, а также
могут запускать иммунопатологические процессы, приводящие к развитию
метатонзиллярных заболеваний (ревматизма, гломерулонефрита). Особенно
велик риск развития метатонзиллярных заболеваний при часто
рецидивирующей стрептококковой ангине.
Классификация
В
зависимости от характера и глубины поражения миндалин выделяют
катаральную, фолликулярную, лакунарную и некротическую ангины. По
степени тяжести выделяют лёгкую, среднетяжёлую и тяжёлую формы
заболевания. Тяжесть ангины определяют с учётом выраженности общих и
местных изменений, причём решающее значение имеют общие проявления.
Как правило,
клиническая картина соответствует данным фарингоскопии, однако
абсолютного соответствия между морфологическими формами заболевания и
формами по степени тяжести нет. Наиболее легко протекает катаральная
ангина, наиболее тяжело — некротическая.
Клиническая картина
Продолжительность
инкубационного периода составляет от 10-12 ч до 2-3 сут. Заболевание
начинается остро. Повышается температура тела, возникает озноб,
появляются боли при глотании. Увеличиваются и становятся болезненными
регионарные лимфатические узлы. Выраженность лихорадки, интоксикации и
фарингоскопическая картина зависят от формы заболевания.
• Катаральная ангина. Характерно
преимущественно поверхностное поражение миндалин. Признаки интоксикации
выражены умеренно. Температура тела субфебрильная. Изменения крови
отсутствуют или незначительны. При фарингоскопии обнаруживают яркую
разлитую гиперемию, захватывающую мягкое и твёрдое нёбо, заднюю стенку
глотки. Реже гиперемия ограничивается миндалинами и нёбными дужками.
Миндалины увеличиваются преимущественно за счёт инфильтрации и
отёчности. Заболевание продолжается 1-2 дня, после чего воспалительные
явления в глотке стихают, или развивается другая форма ангины
(лакунарная или фолликулярная).
• Лакунарная
и фолликулярная ангины протекают с более выраженной симптоматикой.
Температура тела повышается до 39-40 ?C. Выражены явления интоксикации
(общая слабость, головная боль, боли в сердце, суставах и мышцах). В
общем анализе крови выявляют лейкоцитоз с нейтрофильным сдвигом влево,
увеличение СОЭ до 40-50 мм/ч. В моче иногда обнаруживают следы белка,
эритроциты.
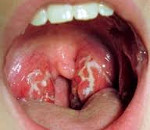
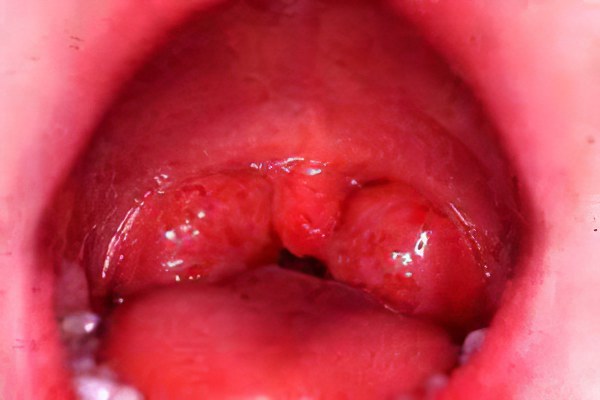
— Лакунарная ангина характеризуется
поражением миндалин в области лакун с распространением гнойного налёта
на свободную поверхность нёбных миндалин. При фарингоскопии
обнаруживают выраженную гиперемию, отёк и инфильтрацию миндалин,
расширение лакун. Желтовато-белое фибринозно-гнойное содержимое лакун
образует на поверхности миндалин рыхлый налёт в виде мелких очагов или
плёнки. Налёт не выходит за пределы миндалин, легко удаляется, не
оставляя кровоточащего дефекта.
— Фолликулярная ангина характеризуется
преимущественным поражением фолликулярного аппарата миндалин. Фаринго-
скопическая картина: миндалины гипертрофированы, резко отёчны, сквозь
эпителиальный покров просвечивают нагноившиеся фолликулы в виде
беловато-желтоватых образований величиной с булавочную головку (картина
«звёздного неба»).
Нагноившиеся фолликулы вскрываются, образуя гнойный налёт, не распространяющийся за пределы миндалин.
• Некротическая ангина. Характерны
более выраженные общие и местные проявления, чем при вышеперечисленных
формах (выраженная стойкая лихорадка, повторная рвота, спутанность
сознания и т.д.). При исследовании крови обнаруживают выраженный
лейкоцитоз, нейтрофилёз, резкий сдвиг лейкоцитарной формулы влево,
значительное увеличение СОЭ. Фарингоскопическая картина: поражённые
участки ткани миндалин покрыты уходящим вглубь слизистой оболочки
налётом с неровной, изрытой, тусклой поверхностью зеленовато-жёлтого или
серого цвета. Часто поражённые участки пропитываются фибрином и
становятся плотными; при их удалении остаётся кровоточащая поверхность.
После отторжения некротизированных участков образуется глубокий дефект
ткани размером 1-2 см в поперечнике, часто неправильной формы, с
неровным бугристым дном. Некрозы могут распространяться за пределы
миндалин на дужки, язычок, заднюю стенку глотки. Осложнения. Выделяют ранние и поздние осложнения ангины.
•
Ранние осложнения возникают во время болезни и обычно обусловлены
распространением воспаления на близлежащие органы и ткани
(перитонзиллит, паратонзиллярный абсцесс, гнойный лимфаденит регионарных
лимфатических узлов, синуситы, отиты, тонзиллогенный медиастинит).
•
Поздние осложнения развиваются через 3-4 нед и обычно имеют
инфекционно-аллергическую этиологию (суставной ревматизм и ревмокардит,
постстрептококковый гломерулонефрит).
Диагностика и дифференциальная диагностика
Диагноз
стрептококковой ангины основывается преимущественно на данных
клинической картины и фарингоскопии. Из лабораторных исследований
применяют бактериологические (обнаружение в посевах слизи из ротоглотки
β-гемолитического стрептококка группы А) и серологические (нарастание
титров АТ к Аг стрептококка) исследования. Дифференциальная диагностика
заболеваний ротоглотки изложена в главе «Скарлатина».
Лечение
Лечение
обычно проводят амбулаторно. При тяжёлом течении показана
госпитализация в инфекционное отделение. Необходимы щадящая диета,
богатая витаминами С и группы В, обильное питьё. Основу лечения
составляет антибактериальная терапия. Применяют феноксиметилпенициллин,
амоксициллин+клавулановую кислоту, цефалоспорины (цефаклор,
цефуроксим), макролиды (эритромицин, азитроми-
цин),
сульфаниламиды (ко-тримаксозол). Продолжительность курса лечения — 5-7
дней. Для местного лечения используют фузафунгин (противопоказан детям
до 2,5 лет), амбазон, грамицидин С, орошение миндалин
(ментол+камфора+хлорбутанол+эвкалиптовое масло, эвкалиптовое масло и
др.), полоскания отварами лечебных растений (ромашки, календулы и др.) и
растворами антисептиков, например нитрофуралом (фурацилин).
При
выраженном регионарном лимфадените рекомендуют тепло на область шеи
(ватно-марлевая повязка и согревающие компрессы), проводят
микроволновую или УВЧ-терапию.
Профилактика
Специфическая
профилактика не разработана. Для предупреждения распространения
инфекции большое значение имеет своевременная изоляция больных ангиной.
Индивидуальная профилактика заключается в повышении общей
резистентности организма (закаливании), устранении раздражающих
факторов (пыли, дыма, чрезмерной сухости воздуха), своевременной
санации очагов хронической инфекции (при синусите, кариесе зубов),
ликвидации причин, затрудняющих свободное дыхание через нос
(искривление перегородки носа, аденоиды).
Прогноз
При
катаральной ангине прогноз благоприятный. При лакунарной и
фолликулярной ангинах прогноз также благоприятный, но после них,
независимо от тяжести течения, часто развивается хронический тонзиллит.
После ангин, обусловленных β-гемолитическим стрептококком группы А,
независимо от формы заболевания, возможно развитие ревматизма и
гломерулонефрита.
АНГИНЫ ВТОРИЧНЫЕ
Вторичная
ангина — острое воспаление компонентов лимфатического глоточного
кольца (чаще нёбных миндалин), обусловленное системным заболеванием.
Вторичные ангины могут развиться при многих инфекционных заболеваниях:
кори, скарлатине, дифтерии, инфекционном мононуклеозе, аденовирусной и
герпетической инфекциях, сифилисе и др. Отдельную группу составляют
ангины, развивающиеся при агранулоцитозе и лейкозах.
АНГИНЫ СПЕЦИФИЧЕСКИЕ
Грибковая ангина
Заболевание вызывают дрожжеподобные грибы рода Candida albicans в симбиозе с патологическими кокками.
Эпидемиология. Заболеваемость
грибковой (кандидозной) ангиной значительно возросла в последние
десятилетия, что связано с широким применением антибиотиков и
глюкокортикоидов. Заболевание чаще развивается у детей раннего
возраста. Грибковая ангина обычно возникает на фоне других заболеваний
(в том числе ОРВИ) после продолжительного лечения антибиотиками. Более
чем у 50% больных грибковая ангина развивается на фоне хронического
тонзиллита.
Клиническая картина. Общее
состояние практически не страдает. Симптомы интоксикации выражены
слабо. Температура тела нормальная, реже субфебрильная, гиперемия зева
незначительная, боль в горле умеренная или вообще отсутствует. Иногда
больной предъявляет жалобы на недомогание и разбитость, умеренную
головную боль. Регионарные лимфатические узлы увеличиваются
незначительно, при пальпации мало болезненны. При фарингоскопии
выявляют наложения на миндалинах белого или бело-жёлтого цвета,
точечные или в виде островков. Иногда аналогичные налёты обнаруживают
на слизистой оболочке щёк и языка, что облегчает диагностику. Налёты
легко снимаются, при этом обнажается гладкая, несколько более
гиперемированная слизистая оболочка («лакированная слизистая обо-
лочка»).
Диагностика. Диагностика основывается на клинической картине и результатах микологического исследования налётов с миндалин.
Лечение. Прежде
всего следует отменить антибиотики. Назначают общеукрепляющую терапию и
витамины (C, K и группы B) либо применяют флуконазол, амфотерицин B.
Повторные курсы нистатина, леворина сочетают с промыванием миндалин
растворами указанных препаратов. Если, несмотря на проводимую терапию,
грибковая ангина принимает затяжное и рецидивирующее течение, показано
оперативное лечение (двусторонняя тонзиллэктомия).
Прогноз. При адекватном лечении прогноз благоприятный.
Язвенно-плёнчатая ангина
Язвенно-плёнчатая
ангина (ангина Симановского-Плаута-Венсана) — острое воспалительное
заболевание нёбных миндалин, вызываемое находящимися в симбиозе
веретенообразной палочкой Плаута-Венсана и спирохетой Венсана,
характеризующееся образованием поверхностных язв, покрытых
грязно-зелёным налётом, имеющим гнилостный запах.
Этиология и патогенез. Возникновение заболевания связывают с активацией сапрофитной флоры (веретенообразная палочка Fusobacterium fusiformis и лептоспира полости рта Leptospira buccalis могут
находиться в полости рта в авирулентном состоянии) вследствие снижения
естественной резистентности организма. Как правило, язвенно-плёнчатая
ангина развивается у ослабленных и истощённых больных с иммунодефицитами, гиповитаминозами, хроническими интоксикациями.
Клиническая картина. Характерно
одностороннее поражение миндалин с образованием язвенно-некротического
дефекта. В течение первых суток заболевания на поражённой миндалине
(на фоне её гиперемии и отёка) появляется серовато-белый, иногда
зеленовато-грязный, творожистый, крошковидный (редко плёнчатый) налёт.
При удалении налёта образуется кровоточащая язвенная поверхность,
которая снова покрывается налётом. На 4-5-й день на поражённом участке
образуется глубокая кратерообразная язва с неровными краями и гряз-
но-серым дном. Язвы заживают без образования дефектов. Возможно
появление некротических очагов на нёбных дужках, мягком нёбе.
Некротический процесс может охватывать подлежащие ткани вплоть до
надкостницы.
Общее
состояние больных обычно не страдает. Симптомы интоксикации и
лихорадка, как правило, отсутствуют, несмотря на наличие выраженных
местных изменений и реакцию регионарных лимфатических узлов.
Заболевание обычно продолжается около 2 нед, возможны рецидивы. В общем
анализе крови в разгар заболевания выявляют незначительный
нейтрофильный лейкоцитоз, умеренное повышение
СОЭ.
Диагностика. Диагноз устанавливают на основании клинической картины и результатов бактериологического исследования.
Лечение. Смазывают
изъязвлённые слизистые оболочки 2% раство- ром метиленового синего, 1%
раствором борной кислоты. Рекомендуют полоскать горло 0,1% раствором
этакридина лактата, 0,1% раствором калия перманганата, раствором
перекиси водорода (2 столовые ложки 3% раствора на стакан воды)
несколько раз в день. При затяжном течении и глубоких некрозах
необходима антибиотикотерапия (пенициллины).
Прогноз. При адекватном и своевременном лечении прогноз забо- левания благоприятный.
Источник
Небные миндалины (гланды) – парные образования лимфоидной ткани, расположены в ротоглотке. Поверхность миндалин пронизана лакунами (углублениями), которые имеют обширные разветвления в тело лимфоидной ткани. Общая поверхности слизистых покровов миндалины составляет до 350 см2, что сопоставимо с площадью стенок ротоглотки.
Физиологическая целесообразность большой площади миндалин, обусловлена повышением вероятности контакта микроорганизмов и вирусов с клетками иммунной системы в лакунах. Иммунокомпетентные лимфоциты, находящиеся в миндалинах, захватывают чужеродные патогенные клетки и нейтрализуют. При ослаблении организма миндалины не справляются с основной функцией, возникает воспаление небных миндалин – тонзиллит.
Лакунарная ангина (лакунарный тонзиллит) – острое гнойное воспаление лакун небных миндалин. Лакунарная ангина встречается в детском и подростковом возрасте. Для взрослых, практически всегда, это обострение тлеющей инфекции. Лакунарная ангина у взрослых диагностируется в возрасте до 50 лет. В старшем возрасте вероятность заболевания снижается. Болезнь диагностируется круглый год, с пиком заболеваемости с октября по январь.
Содержание:
- Симптомы лакунарной ангины
- Причины лакунарной ангины
- Лечение лакунарной ангины
Симптомы лакунарной ангины
Лакунарная ангина у взрослых проявляется в острой фазе воспаления. Патогенез развивается быстро. Клиника, в полном объеме, проявляется в течение суток, сопровождаются резким подъемом температуры до фебрильного (38-390 С) или пиретического (39-410 С) значения.
Симптомы лакунарной ангины проявляются в виде:
- лихорадки, чаще гектического типа (колебания температуры в течение суток до ± 50 C), иногда ремитирующего типа (повышение температуры тела до 20 С и поддержание её длительно без снижения);
- интоксикационного синдрома (слабость, головная боль, утомляемость, отсутствие аппетита, бессонница);
- болевого синдрома (боль при глотании, артралгия – боль в суставах челюсти, миалгия – боль в мышцах);
- гиперемии щек, на фоне бледности носогубного треугольника (при вторичной ангине, применяется при дифференциальной диагностике);
- гиперемии слизистых оболочек (небных дуг, миндалин, мягкого нёба);
- гнойного содержимого в лакунах и на миндалинах – патогномоничный (ведущий) симптом;
- лимфаденита – воспаления региональных лимфоузлов в области шеи и челюсти;
- тахикардии– повышения частоты сердечных сокращений (ЧСС) обычно до 90 ударов/минуту;
При бактериологических исследованиях выявляют различные микроорганизмы:
- бета гемолитический стрептококк группы А (БГСА);
- Staphylococcus aureus (золотистый стафилококк);
- Staphylococcus haemolyticus (гемолитический стафилококк);
Иногда при посеве мазка с зева выделяют и другие микроорганизмы – возбудители лакунарной ангины. Иммунологическими методами, полимеразная цепная реакция (ПЦР) и другими выделяют вирусы, которые также могут быть возбудителями ангины. Наиболее часто при лакунарной ангине выделяют:
- аденовирусы;
- вирус герпеса;
- цитомегаловирусы.
Этиология лакунарной ангины
Лакунарные ангины делят на первичные и вторичные.
Основные возбудители первичной лакунарной ангины у взрослых людей:
- стрептококки;
- стафилококки;
- другие микроорганизмы и грибки;
- некоторые виды вирусов.
Вторичные тонзиллиты возникают при скарлатине, туберкулёзе, иных инфекциях, при которых патологический процесс распространяется на небные миндалины и окружающую их ткань.
Лакунарная ангина – инфекционное заболевание, заражение может происходить при:
- вдыхании воздуха;
- алиментарно с пищей;
- бытовом контакте.
В клинической практике, наиболее часто, упоминают заражение при контакте с больным ангиной человеком.
Предрасполагающие факторы заболевания:
- воспаление рото- и носоглотки;
- кариес и пародонтоз;
- переохлаждение организма;
- хроническая усталость;
- неблагоприятная экология.
Диагноз на лакунарную ангину ставится на основании комплекса клинико-эпидемиологических исследований, данных лабораторного и инструментального обследования.
Клиническое обследование включает:
- сбор анамнеза, внешний осмотр, пальпацию периферических лимфатических узлов, кожу, подкожную клетчатку, аускультацию грудной клетки;
- ведение истории болезни;
- общий анализ крови (ОАК) и мочи (ОАМ).
- Бактериологическое исследование включает посев мазка (зева, носоглотки, лакун) на микрофлору, по показаниям делают посевы на бациллу Лефлера (при дифференциальной диагностике подозрение на дифтерию) и условно патогенную микрофлору.
- Иммунологическое исследование для выявления вирусов – возбудителей ангины.
- Инструментальные исследования включают определение электрокардиограммы, фарингоскопию и ларингоскопию.
- Другие исследования по показаниям.
Лечение лакунарной ангины
Госпитализация в зависимости от тяжести патогенеза. В любом случае показан постельный режим и ограничение числа контактов. Пища теплая, протертая, не острая. Показано обильное питье.
Методы лечения, препараты аналогичны терапии фолликулярной ангины. Показано консервативное лечение, а при отсутствии эффекта, в случае острого увеличения миндалин, при затруднении дыхания показано хирургическое удаление миндалин.
Антибиотики при лакунарной ангине. Антибактериальная терапия показана при микробной этиологии лакунарной ангины. В качестве антибактериальных средств используют антибиотики, значительно реже сульфаниламидные препараты. Цель назначения антибиотиков – эрадикация (уничтожение возбудителя). При назначении антибиотиков важно обеспечить адекватную терапию ангины.
Правильный подбор антибиотика обеспечивает:
- Полное уничтожение возбудителя;
- Исключение побочных действий при различных сопутствующих ангине заболеваниях;
- Баланс эффекта и безопасности антибиотика.
По теме: Самый эффективный антибиотик от ангины
В современных условиях препаратами первого выбора при ЛОР-инфекциях являются антибиотики пенициллинового ряда.
Между тем, часто используют:
- Цефалоспорины (Аксетин, Зиннат, Супракс, цефадроксил, цефуроксим, цефтриаксон);
- Макролиды (Азитромицин, эритромицин, джозамицин);
- Фторхинолоны (Моксифлоксацин и другие);
В последнее время многие клиницисты показывают высокую терапевтическую эффективность Аугментина – антибиотика пенициллинового ряда в фармакологической комбинации амоксициллин и клавуланат. Данный антибиотик показан который при ангинах осложненных многими сопутствующими заболеваниями.
Источник