Лакунарная ангина формулировка диагноза
Àíàìíåç çàáîëåâàíèÿ è æèçíè ïàöèåíòà. Ïðåäâàðèòåëüíûé äèàãíîç è åãî îáîñíîâàíèå. Áàêòåðèîëîãè÷åñêîå èçó÷åíèå ìàçêîâ èç çåâà íà ìèêðîôëîðó è èññëåäîâàíèå ÷óâñòâèòåëüíîñòè ê àíòèáèîòèêàì. Íàçíà÷åíèå ëå÷åíèÿ îñòðîé ëàêóíàðíîé àíãèíû ñðåäíåé òÿæåñòè.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
ÃÎÑÓÄÀÐÑÒÂÅÍÍÎÅ ÁÞÄÆÅÒÍÎÅ ÎÁÐÀÇÎÂÀÒÅËÜÍÎÅ Ó×ÐÅÆÄÅÍÈÅ
ÂÛÑØÅÃÎ ÏÐÎÔÅÑÑÈÎÍÀËÜÍÎÃÎ ÎÁÐÀÇÎÂÀÍÈß
«ÁÀØÊÈÐÑÊÈÉ ÃÎÑÓÄÀÐÑÒÂÅÍÍÛÉ ÌÅÄÈÖÈÍÑÊÈÉ ÓÍÈÂÅÐÑÈÒÅÒ»
ÌÈÍÇÄÐÀÂÀ ÐÎÑÑÈÈ
Êàôåäðà èíôåêöèîííûõ áîëåçíåé ñ êóðñàìè ÈÄÏÎ
Èñòîðèÿ áîëåçíè
Ëàêóíàðíàÿ àíãèíà, ñðåäíåé ñòåïåíè òÿæåñòè
Óôà 2015
1. Ïàñïîðòíàÿ ÷àñòü
ÔÈÎ:
Âîçðàñò:
Äîìàøíèé àäðåñ:
Äèàãíîç ïðè ïîñòóïëåíèè: Îñòðûé òîíçèëëèò íåóòî÷íåííûé
Äíè êóðàöèè: 13.10.2015ã.-16.10.2015ã.
Äèàãíîç êëèíè÷åñêèé: Ëàêóíàðíàÿ àíãèíà ñðåäíåé ñòåïåíè òÿæåñòè
Æàëîáû
Íåáîëüøàÿ áîëåçíåííîñòü â ãîðëå ïðè ãëîòàíèè òâåðäîé ïèùè, ñëàáîñòü, ïîâûøåíèå òåìïåðàòóðû 37,8 0Ñ, çàëîæåííîñòü íîñà.
Àíàìíåç çàáîëåâàíèÿ:
Çàáîëåâàíèå íà÷àëîñü 6 îêòÿáðÿ, îñòðî ñ ïîÿâëåíèÿ áîëè â ãîðëå ïðè ãëîòàíèè ñ óòðà, ñëàáîñòü, ïîâûøåíèå òåìïåðàòóðû äî 37,8 0Ñ. Ñ 7.10. — 11.10-t äî 38Ñ-39Ñ, ñëàáîñòü, áîëü â ãîðëå, çàëîæåí íîñ. Ïðèíèìàë íóðîôåí, êëàöèä. 11 îêòÿáðÿ âûçâàëè áðèãàäó ñêîðîé ïîìîùè è áûë äîñòàâëåí â Èíôåêöèîííóþ áîëüíèöó ¹4.
2. Àíàìíåç æèçíè
Ðîñ è ðàçâèâàëñÿ íîðìàëüíî, îò ñâåðñòíèêîâ â ôèçè÷åñêîì è ïñèõè÷åñêîì ðàçâèòèè íå îòñòàâàë, íåðâíî-ïñèõè÷åñêîå è ôèçè÷åñêîå ðàçâèòèå ñîîòâåòñòâóåò âîçðàñòó.
Ïåðåíåñåííûå èíôåêöèè: âåòðÿíàÿ îñïà, ÎÐÂÈ.
Àëëåðãè÷åñêèé àíàìíåç: íà öåôòðèàêñîí
Îïåðàöèé è ãåìàòðàíñôóçèé íå áûëî.
Ýïèäåìèîëîãè÷åñêèé àíàìíåç
Ïðîæèâàåò â áëàãîóñòðîåííîé êâàðòèðå, âëàæíàÿ óáîðêà è ïðîâåòðèâàíèå ïðîâîäÿòñÿ ðåãóëÿðíî.  ñåìüå 3 ÷åëîâåêà. Âñå ÷ëåíû ñåìüè çäîðîâû. Êîíòàêòîâ ñ èíôåêöèîííûìè è äðóãèìè áîëüíûìè íå îòìå÷àåò. Çà ïðåäåëû ãîðîäà íå âûåçæàë. Ïðèâèò ïî êàëåíäàðþ.
Îáúåêòèâíûé ñòàòóñ
Ñîñòîÿíèå ñðåäíåé ñòåïåíè òÿæåñòè. Ïîëîæåíèå ïàññèâíîå. Ñîçíàíèå ÿñíîå.
Ëèöî:
Âûðàæåíèå ëèöà ñïîêîéíîå, ñêëåðû îáû÷íîãî öâåòà.
Íåðâíàÿ ñèñòåìà:
Áîëåâàÿ, òåìïåðàòóðíàÿ, òàêòèëüíàÿ ÷óâñòâèòåëüíîñòè, ìûøå÷íî- ñóñòàâíîå ÷óâñòâî ñîõðàíåíû. Äåðìîãðàôèçì áûñòðûé íå ñòîéêèé êðàñíûé, âðåìÿ ïîÿâëåíèÿ 10 ñåê. Èñ÷åçíîâåíèå ÷åðåç 2 ìèí.
Ãëîòàòåëüíûå è êîðíåàëüíûå ðåôëåêñû ñîõðàíåíû. Ïðÿìàÿ è ñîîäðóæåñòâåííàÿ ðåàêöèÿ çðà÷êîâ íà ñâåò àäåêâàòíàÿ, àêêîìîäàöèÿ è êîíâåðãåíöèÿ ñîõðàíåíû.
Ëîêîìîòîðíàÿ ðåàêöèÿ ñîõðàíåíà, ïîâåäåíèå ïðè îñìîòðå àäåêâàòíîå, ýìîöèîíàëüíî óñòîé÷èâîå. Ðå÷ü, ãíîçèñ áåç íàðóøåíèé, àíàëèçàòîðû íå íàðóøåíû. Ìåíèíãèàëüíûå ñèìïòîìû îòðèöàòåëüíû. Ïàëüöåíîñîâàÿ è êîëåíîïÿòî÷íàÿ ïðîáû âûïîëíÿþòñÿ. Ïðîáà Ðîìáåðãà — óñòîé÷èâîå ïîëîæåíèå.
Êîæà è ïîäêîæíî- æèðîâàÿ êëåò÷àòêà:
Êîæà áëåäíî- ðîçîâîãî öâåòà, óìåðåííîé âëàæíîñòè, ýëàñòè÷íàÿ, òóðãîð ñîõðàíåí. Âûñûïàíèé íà êîæå íåò.
×óâñòâèòåëüíîñòü êîæè ñîõðàíåíà. Äåðìîãðàôèçì áûñòðûé íå ñòîéêèé êðàñíûé, âðåìÿ ïîÿâëåíèÿ 10 ñåê. Èñ÷åçíîâåíèå ÷åðåç 2 ìèí.
Âîëîñû íà ãîëîâå ãóñòûå, íîãòè íå ñëîÿòñÿ. Ñëèçèñòàÿ ïîëîñòè ðòà ðîçîâàÿ, âëàæíàÿ, ÷èñòàÿ.
Ïîäêîæíî-æèðîâîé ñëîé ðàçâèò óäîâëåòâîðèòåëüíî, ðàâíîìåðíî. Îòåêîâ íåò. Òóðãîð ìÿãêèõ òêàíåé ñîõðàíåí. Ïàëüïèðóþòñÿ ïîä÷åëþñòíûå ëèìôàòè÷åñêèå óçëû, äèàìåòðîì 1 ñì, ýëàñòè÷íûå, ïîäâèæíûå, áîëåçíåííûå, ïàëüïèðóþòñÿ ïåðåäíåå-øåéíûå ëèìôîóçëû äèàìåòðîì îò 1-1,5 ñì. ïëîòíîâàòîé êîíñèñòåíöèè, ïîäâèæíûå, áîëåçíåííû. Äðóãèå ãðóïïû ëèìôîóçëîâ íå ïàëüïèðóþòñÿ.
Êîñòíî-ìûøå÷íàÿ ñèñòåìà: Êîñòíî- ìûøå÷íàÿ ñèñòåìà ðàçâèòà ïðîïîðöèîíàëüíî. Ôîðìà ãðóäíîé êëåòêè íîðìîñòåíè÷åñêàÿ, îñàíêà ïðàâèëüíàÿ, ãîëîâà îâàëüíîé ôîðìû. Äåôîðìàöèé è àíîìàëèé âåðõíèõ è íèæíèõ êîíå÷íîñòåé íå íàáëþäàåòñÿ.
Ñóñòàâû áåçáîëåçíåííûå, íîðìàëüíîé êîíôèãóðàöèè, òåìïåðàòóðà è öâåò êîæè íàä ñóñòàâàìè íå èçìåíåíû. Îáúåì àêòèâíûõ è ïàññèâíûõ äâèæåíèé íå îãðàíè÷åí. Äâèæåíèÿ â ñóñòàâàõ — â ôèçèîëîãè÷åñêîì îáúåìå.
Îðãàíû äûõàíèÿ:
Íîñîâîå äûõàíèå çàòðóäíåíî, ×ÄÄ 20 â ìèí., âñïîìîãàòåëüíàÿ ìóñêóëàòóðà íå ó÷àñòâóåò â àêòå äûõàíèÿ. Ãðóäíàÿ êëåòêà íîðìîñòåíè÷åñêàÿ, ñèììåòðè÷íàÿ ó÷àñòâóåò â àêòå äûõàíèÿ, òèï äûõàíèÿ ñìåøàííûé. Ïðè ïàëüïàöèè ãðóäíàÿ êëåòêà áåçáîëåçíåííàÿ, ýëàñòè÷íèÿ, ãîëîñîâîå äðîæàíèå ðàâíîìåðíî íà ñèììåòðè÷íûõ ó÷àñòêàõ 9 ïàðíûõ òî÷åê.
Ïðè ñðàâíèòåëüíîé ïåðêóññèè ÿñíûé ëåãî÷íîé çâóê â 9 ïàðíûõ òî÷êàõ.
Òîïîãðàôè÷åñêàÿ ïåðêóññèÿ. Âûñîòà ñòîÿíèÿ âåðõóøêè ëåâîãî è ïðàâîãî ëåãêîãî 2,5 ñì, Êåðíèãà 4 ñì.
Òàáëèöà 1. Íèæíèå ãðàíèöû ëåãêèõ:
Ëèíèè | Ñïðàâà | Ñëåâà |
Îêîëîãðóäèííàÿ | Ïî âåðõíåìó êðàþ VI ðåáðà | — |
Ñðåäíåêëþ÷è÷íàÿ | Ïî íèæíåìó êðàþ VI ðåáðà | — |
Ïåðåäíÿÿ ïîäìûøå÷íàÿ |  VII ì/ð |  VII ì/ð |
Ñðåäíÿÿ ïîäìûøå÷íàÿ |  VIII ì/ð | ÂVIII ì/ð |
Çàäíÿÿ ïîäìûøå÷íàÿ |  IX ì/ð |  IX ì/ð |
Ëîïàòî÷íàÿ |  IX ì/ð |  IX ì/ð |
îêîëîïîçâîíî÷íàÿ | Íà óðîâíå îñòèñòîãî îòðîñòêà II ãðóäíîãî ïîçâîíêà | Íà óðîâíå îñòèñòîãî îòðîñòêà II ãðóäíîãî ïîçâîíêà |
Òàáëèöà 2. Ïîäâèæíîñòü íèæíåãî êðàÿ ëåãêèõ
Ëèíèè | ñïðàâà | Ñëåâà |
ñðåäíåêëþ÷è÷íàÿ | 2ñì | 2 ñì |
ñðåäíåàêñèëÿðíàÿ | 3ñì | 3ñì |
ëîïàòî÷íàÿ | 2ñì | 2ñì |
Ñèìïòîì Êîðàíüè, Àðêàâèíà, «÷àøè» Ôèëîñîôîâà — îòðèöàòåëüíû.
Ïðè àóñêóëüòàöèè äûõàíèå âåçèêóëÿðíîå, ïàòîëîãè÷åñêèå äûõàòåëüíûå øóìû îòñóòñòâóþò.
Ñåðäå÷íî- ñîñóäèñòàÿ ñèñòåìà:
Ïðè îñìîòðå êîæíûå ïîêðîâû áëåäíî- ðîçîâîãî öâåòà, ñåðäå÷íûé ãîðá îòñóòñòâóåò, âåðõóøå÷íûé è ñåðäå÷íûå òîë÷êè è ïóëüñàöèè â îáëàñòè êðóïíûõ ñîñóäîâ è âåí âèçóàëüíî íå íàáëþäàåòñÿ.
Ïðè ïàëüïàöèè âåðõóøå÷íûé òîë÷îê, ðàçëèòîé 2,0 ñì, âûñîêèé óñèëåííûé â 5 ì/ð íà 1,5 ñì âíóòðè îò ëåâîé ñðåäíåêëþ÷è÷íîé ëèíèè. Ñèìïòîì «êîøà÷üåãî ìóðëûêàíèÿ» íå âûÿâëåí. Ïóëüñ ñèíõðîííûé íà îáåèõ ðóêàõ, ðåãóëÿðíûé, ðàâíîìåðíûé, ×ÑÑ 88 óä â ìèí.
ëàêóíàðíûé àíãèíà áàêòåðèîëîãè÷åñêèé àíòèáèîòèê
Òàáëèöà 3. Ïåðêóññèÿ
Ãðàíèöà | Îòíîñèòåëüíàÿ òóïîñòü | Àáñîëþòíàÿ òóïîñòü |
Ïðàâàÿ | 4 ì/ð ïî ïðàâ. Ñòåðí. ëèíèè | 4 ì/ð ïî ëåâ. Ñåðí. ëèíèè |
âåðõíÿÿ | 3ìð ïî ëåâ. Ñòåðí ëèíèè | 3ì/ð ïî ëåâ. Ñòåðí. ëèíèè |
Ëåâàÿ | 5 ì/ð íà 0,5 ñì., âíóòðè îò ñð.êëþ÷è÷íîé ëèíèè | 4 ì/ð ëåâîé ïàðàñòåðíàëüíîé ëèíèè |
Ïðè àóñêóëüòàöèè òîíû ñåðäöà ðèòìè÷íûå, ÿñíûå. Íà âåðõóøêå âûñëóøèâàåòñÿ ñèñòîëè÷åñêèé øóì. ×ÑÑ 82óä â ìèí.
Îðãàíû ïèùåâàðåíèÿ.
Ñëèçèñòàÿ ðòà ðîçîâàÿ, âëàæíàÿ, ÷èñòàÿ. Ñëèçèñòàÿ ìèíäàëèí, ñòåíêè ãëîòêè, íåáíûõ äóæåê ãèïåðåìèðîâàíû. Ìèíäàëèíû óâåëè÷åíû II ñòåïåíè, íàëåòîâ îòåêîâ ìèíäàëèí íåò. ßçûê âëàæíûé, îáëîæåí áåëûì íàëåòîì íà ñïèíêå è ó êîðíÿ, ñîñî÷êè ñãëàæåíû.
Ïðè îñìîòðå æèâîò îáû÷íîé îêðóãëîé ôîðìû, âèäèìàÿ ïåðèñòàëüòèêà îòñóòñòâóåò. Ó÷àñòâóåò â àêòå äûõàíèÿ.
Ïðè ïàëüïàöèè æèâîò áåçáîëåçíåííûé, áðþøíàÿ ñòåíêà íå íàïðÿæåíà, ãðûæåâûå îòâåðñòèÿ íå ïàëüïèðóþòñÿ, ñèìïòîì Ùåòêèíà — Áëþìáåðãà, Äóìáàäçå, Âîñêðåñåíñêîãî îòðèöàòåëüíû.
Ñòóë 1 ðàç â äåíü, îôîðìëåííûé, ïëîòíîé êîíñèñòåíöèè àêò äåôåêàöèè áåçáîëåçíåííûé.
Îðãàíû ìî÷åâûäåëåíèÿ:
Ïî÷êè íå ïàëüïèðóþòñÿ. Ñèìïòîì «ïîêîëà÷èâàíèÿ» ñ îáåèõ ñòîðîí îòðèöàòåëüíûé. Ìî÷åâîé ïóçûðü íå ïàëüïèðóåòñÿ. Ìî÷åèñïóñêàíèå áåçáîëåçíåííîå 4- 5 ðàç â ñóòêè, öâåò ìî÷è ñîëîìåííî-æåëòûé. Íåäåðæàíèÿ ìî÷è íåò.
Ýíäîêðèííàÿ ñèñòåìà. Ïîëîâàÿ ñèñòåìà.
Ôèçè÷åñêîå ðàçâèòèå ñîîòâåòñòâóåò âîçðàñòó. Âîëîñû íà ãîëîâå ìÿãêèå. Ïîäêîæíî- æèðîâîé ñëîé ðàçâèò óäîâëåòâîðèòåëüíî, ðàâíîìåðíî. Ïîëîâûå îðãàíû ñôîðìèðîâàíû ïî ìóæñêîìó òèïó.
Ùèòîâèäíàÿ æåëåçà íå óâåëè÷åíà.
Ïðåäâàðèòåëüíûé äèàãíîç è åãî îáîñíîâàíèå
Íà îñíîâàíèè æàëîá áîëüíîé íà áîëü ïðè ãëîòàíèè, è íà îñíîâàíèè îáúåêòèâíûõ äàííûõ: ãèïåðåìèÿ çåâà, ãèïåðòðîôèÿ ìèíäàëèí 2 ñòåïåíè, óâåëè÷åíèå ïîä÷åëþñòíûõ è ïåðåäíå-øåéíûõ ëèìôàòè÷åñêèõ óçëîâ, ìîæíî ïðåäïîëîæèòü, ÷òî â ïàòîëîãè÷åñêèé ïðîöåññ âîâëå÷åíà ëèìôîèäíàÿ òêàíü ðîòîãëîòêè. Ó÷èòûâàÿ àíàìíåç çàáîëåâàíèÿ: îñòðîå íà÷àëî, ïîâûøåíèå òåìïåðàòóðû äî 38 0Ñ, íàëè÷èå ñèìïòîìîâ èíòîêñèêàöèè — ìîæíî ñäåëàòü âûâîäû, ÷òî ïðîöåññ âîñïàëèòåëüíûé, èíôåêöèîííûé.
Âûÿâëåíû ñèíäðîìû: ãèïåðòåðìè÷åñêèé ñèíäðîì (ïîâûøåíèå òåìïåðàòóðû äî 38 0Ñ), ñèíäðîì èíòîêñèêàöèè (ñëàáîñòü, ãîëîâíàÿ áîëü), áîëåâîé ñèíäðîì (áîëü â ãîðëå ïðè ãëîòàíèè).
Ó÷èòûâàÿ íàëè÷èå ýòèõ ñèíäðîìîâ, à òàêæå âîñïàëèòåëüíûé ïðîöåññ íà ìèíäàëèíàõ, óâåëè÷åíèå ðåãèîíàðíûõ ëèìôîóçëîâ, ìîæíî ïîñòàâèòü äèàãíîç àíãèíà. Èç äàííûõ àíàìíåçà: ïðè ïîñòóïëåíèè â ñòàöèîíàð — â ëàêóíàõ ìèíäàëèí áûë æåëòîâàòî-áåëûé íàëåò, ÷òî õàðàêòåðíî äëÿ ëàêóíàðíîé àíãèíû. Ó÷èòûâàÿ, ÷òî çàáîëåâàíèå äëèòñÿ ìåíåå 2 íåäåëü, ìîæíî ïðåäïîëîæèòü, ÷òî ïðîöåññ îñòðûé. Ó÷èòûâàÿ èç àíàìíåçà, ÷òî òåìïåðàòóðà ïîâûøàëàñü äî 380Ñ, âûðàæåííûå ãîëîâíûå áîëè, òîøíîòó, îáèëüíûå ãíîéíûå íàëîæåíèÿ íà ìèíäàëèíàõ — ìîæíî ïîñòàâèòü ñðåäíåòÿæåëóþ ôîðìó.
Ïðåäâàðèòåëüíûé äèàãíîç: «Îñòðàÿ ëàêóíàðíàÿ àíãèíà, ñðåäíåòÿæåëàÿ ôîðìà»
Ïëàí îáñëåäîâàíèÿ:
1. Îáùèé êëèíè÷åñêèé àíàëèç êðîâè.
2. Îáùèé àíàëèç ìî÷è.
3. Áàêòåðèîëîãè÷åñêîå èññëåäîâàíèå ìàçêîâ èç çåâà íà ìèêðîôëîðó (?-ãåìîëèòè÷åñêèé ñòðåïòîêîêê) è èññëåäîâàíèå ÷óâñòâèòåëüíîñòè ê àíòèáèîòèêàì.
4. ìàçêè èç çåâà è íîñà íà äèôòåðèþ.
Ðåçóëüòàòû ëàáîðàòîðíûõ èññëåäîâàíèé:
Îáùèé àíàëèç êðîâè (11.10.15):
Hb 114ã/ë.
Ëåéêîöèòû 20.1 *109/ë
ÑÎÝ 41ìì/÷
Ýîçèíîôèëû 1
Ïàëî÷êîÿäåðíûå —
Ñåãìåíòîÿäåðíûå 62
Ëèìôîöèòû 27
Ìîíîöèòû 10
Çàêëþ÷åíèå: ëåéêîöèòîç ñî ñäâèãîì âëåâî, ÑÎÝ óâåë.
Îáùèé àíàëèç ìî÷è (11.10.15):
Öâåò: ñâåòëî-æåëòûé.
Ïðîçðà÷íîñòü: ïðîçðà÷íàÿ.
Óä. Âåñ: 1016.
Áåëîê: îòðèöàòåëüíî.
Ñàõàð: îòðèöàòåëüíî.
Ðåàêöèÿ: êèñëàÿ.
Çàêëþ÷åíèå: áåç ïàòîëîãèé
Êàë íà ÿéöà ãëèñòîâ (11.10.15):
Îòðèöàòåëüíî.
Ìàçêè èç çåâà è íîñà íà äèôòåðüþ (17.12.08): íå âûäåëåíû
Ëå÷åíèå
Ðåæèì ïàëàòíûé
Äèåòà ¹1
Rp: Sol. Cefotaximi 400
DS. 2ð â äåíü â/ì
Rp: Sol. Analgini 50%-0,3
DS. 2ð â äåíü â/ì
Rp: Sol.Dimedroli 1%-0,3
DS. 2ð â äåíü â/ì
Rp: Dragee Diazolini 0,025
D.S ïî 1 äðàæå 2 ð â äåíü
Ïîëîñêàíèå ãîðëà ôóðàöèëëèíîì 4-5ð â ñóòêè
3. Êëèíè÷åñêèé äèàãíîç è åãî îáîñíîâàíèå
Íà îñíîâàíèè æàëîá áîëüíîé íà áîëü ïðè ãëîòàíèè, ïîâûøåíèå òåìïåðàòóðû òåëà äî 38.5 °Ñ, ñëàáîñòü, ãîëîâíóþ áîëü, âûÿâëåíèÿ ãèïåðåìèè çåâà è ìèíäàëèí, æåëòî-áåëîãî íàëåòà â ëàêóíàõ, ïðè îñìîòðå ðîòîãëîòêè, íàëè÷èÿ ãèïåðòðîôèè ìèíäàëèí II ñòåïåíè, íàëè÷èè ïðèçíàêîâ âîñïàëèòåëüíîãî ïðîöåññà â îáùåì àíàëèçå êðîâè — íåéòðîôèëüíûé ëåéêîöèòîç, óâåëè÷åíèå âëåâî, óñêîðåíèå ÑÎÝ, ìîæíî âûñòàâèòü äèàãíîç: Îñòðàÿ ëàêóíàðíàÿ àíãèíà, ñðåäíåòÿæåëàÿ ôîðìà.
Äíåâíèê:
13.10.15ã Òåìïåðàòóðà òåëà 36.7°Ñ, ×ÄÄ 18 â ìèíóòó, ×ÑÑ 87 â ìèíóòó.
Ñîñòîÿíèå óäîâëåòâîðèòåëüíîå, ñîçíàíèå ÿñíîå. Æàëîáû íà íåçíà÷èòåëüíóþ áîëü ïðè ãëîòàíèè, ñóõîé ïèùè. Êîæíûå ïîêðîâû áëåäíî-ðîçîâûå, âëàæíûå, ÷èñòûå.  çåâå óìåðåííàÿ ãèïåðåìèÿ ñëèçèñòîé ìèíäàëèí, ìèíäàëèíû î÷èùåíû îò ãíîéíûõ íàëîæåíèé è âêëþ÷åíèé, ãèïåðòðîôèÿ ìèíäàëèí II ñòåïåíè. Íîñîâîå äûõàíèå íå çàòðóäíåíî, îòäåëÿåìîå èç íîñà íåò.  ëåãêèõ äûõàíèå âåçèêóëÿðíîå, õðèïîâ íåò.  ñåðäöå òîíû ÿñíûå, çâó÷íûå, øóìîâ íåò. Æèâîò ìÿãêèé áåçáîëåçíåííûé, ïå÷åíü +0.5+0.5,+0.5. Ïîä÷åëþñòíûå ëèìôîóçëû äî 1ñì, ãëàäêèå, ýëàñòè÷íûå, ïîäâèæíûå, áåçáîëåçíåííûå, ïåðåäíå-øåéíûå (2) äèàìåòð 1 ñì, ýëàñòè÷íîé êîíñèñòåíöèè, ïîäâèæíûå, áåçáîëåçíåííûå. Ñòóë è äèóðåç â íîðìå.
14.10.15ã. Òåìïåðàòóðà òåëà 36.6°Ñ, ×ÄÄ 19 â ìèíóòó, ×ÑÑ 81 â ìèíóòó.
Ñîñòîÿíèå óäîâëåòâîðèòåëüíîå, ñîçíàíèå ÿñíîå. Æàëîá íå ïðåäúÿâëÿåò. Êîæíûå ïîêðîâû áëåäíî-ðîçîâûå, óìåðåííîé âëàæíîñòè, ÷èñòûå.  çåâå ñëèçèñòàÿ ìèíäàëèí íå ãèïåðåìèðîâàíà, íàëîæåíèé íåò, ãèïåðòðîôèÿ ìèíäàëèí 2 ñòåïåíè. Íîñîâîå äûõàíèå íå çàòðóäíåíî, îòäåëÿåìîãî èç íîñà íåò.  ëåãêèõ äûõàíèå âåçèêóëÿðíîå, õðèïîâ íåò.  ñåðäöå òîíû ÿñíûå, çâó÷íûå, øóìîâ íåò. Æèâîò ìÿãêèé áåçáîëåçíåííûé, ïå÷åíü +0.5+0.5+0.5. Ïîä÷åëþñòíûå ëèìôîóçëû äî 1ñì, ãëàäêèå, ýëàñòè÷íûå, ïîäâèæíûå, áåçáîëåçíåííûå, ïåðåäíåøåéíûå (2) äèàìåòð 1 ñì, ýëàñòè÷íîé êîíñèñòåíöèè, ïîäâèæíûå, áåçáîëåçíåííûå. Ñòóë è äèóðåç â íîðìå.
15.10.15ã. Òåìïåðàòóðà òåëà 36.6°Ñ, ×ÄÄ 18 â ìèíóòó, ×ÑÑ 81 â ìèíóòó.
Ñîñòîÿíèå óäîâëåòâîðèòåëüíîå, ñîçíàíèå ÿñíîå. Æàëîá íå ïðåäúÿâëÿåò. Êîæíûå ïîêðîâû áëåäíî-ðîçîâûå, óìåðåííîé âëàæíîñòè, ÷èñòûå.  çåâå ñëèçèñòàÿ ìèíäàëèí íå ãèïåðåìèðîâàíà, íàëîæåíèé íåò, ãèïåðòðîôèÿ ìèíäàëèí 2 ñòåïåíè. Íîñîâîå äûõàíèå íå çàòðóäíåíî, îòäåëÿåìîãî èç íîñà íåò.  ëåãêèõ äûõàíèå âåçèêóëÿðíîå, õðèïîâ íåò.  ñåðäöå òîíû ÿñíûå, çâó÷íûå, øóìîâ íåò. Æèâîò ìÿãêèé áåçáîëåçíåííûé, ïå÷åíü +0.5+0.5+0.5. Ïîä÷åëþñòíûå ëèìôîóçëû äî 1ñì, ãëàäêèå, ýëàñòè÷íûå, ïîäâèæíûå, áåçáîëåçíåííûå, ïåðåäíåøåéíûå (2) äèàìåòð 1 ñì, ýëàñòè÷íîé êîíñèñòåíöèè, ïîäâèæíûå, áåçáîëåçíåííûå. Ñòóë è äèóðåç â íîðìå.
16.10.15ã. Òåìïåðàòóðà òåëà 36.6°Ñ, ×ÄÄ 19 â ìèíóòó, ×ÑÑ 81 â ìèíóòó.
Ñîñòîÿíèå óäîâëåòâîðèòåëüíîå, ñîçíàíèå ÿñíîå. Æàëîá íå ïðåäúÿâëÿåò. Êîæíûå ïîêðîâû áëåäíî-ðîçîâûå, óìåðåííîé âëàæíîñòè, ÷èñòûå.  çåâå ñëèçèñòàÿ ìèíäàëèí íå ãèïåðåìèðîâàíà, íàëîæåíèé íåò, ãèïåðòðîôèÿ ìèíäàëèí 2 ñòåïåíè. Íîñîâîå äûõàíèå íå çàòðóäíåíî, îòäåëÿåìîãî èç íîñà íåò.  ëåãêèõ äûõàíèå âåçèêóëÿðíîå, õðèïîâ íåò.  ñåðäöå òîíû ÿñíûå, çâó÷íûå, øóìîâ íåò. Æèâîò ìÿãêèé áåçáîëåçíåííûé, ïå÷åíü +0.5+0.5+0.5. Ïîä÷åëþñòíûå ëèìôîóçëû äî 1ñì, ãëàäêèå, ýëàñòè÷íûå, ïîäâèæíûå, áåçáîëåçíåííûå, ïåðåäíå-øåéíûå (2) äèàìåòð 1 ñì, ýëàñòè÷íîé êîíñèñòåíöèè, ïîäâèæíûå, áåçáîëåçíåííûå. Ñòóë è äèóðåç â íîðìå.
4. Ýïèêðèç
Áîëüíîé Ñòåïàíîâ À.À. ïîñòóïèë 11.10.15ã ñ æàëîáàìè íà áîëü â ãîðëå, óñèëèâàþùóþñÿ ïðè ãëîòàíèè; ãîëîâíóþ áîëü, ïîâûøåíèå òåìïåðàòóðû òåëà (ìàêñèìàëüíàÿ òåìïåðàòóðà òåëà 38,6); íà îáùóþ ñëàáîñòü è ñíèæåíèå àïïåòèòà. Äèàãíîç ïðè ïîñòóïëåíèè: ëàêóíàðíàÿ àíãèíà, ñðåäíåé ñòåïåíè òÿæåñòè. Ïîñëå ïðîâåäåííûõ èññëåäîâàíèé: îáùèé àíàëèç êðîâè (óñêîðåíèå ÑÎÝ äî 41 ìì/÷), îáùèé àíàëèç ìî÷è (áåç ïàòîëîãè÷åñêèõ îòêëîíåíèé) è îòðèöàòåëüíûé ðåçóëüòàò èññëåäîâàíèÿ ìàçêîâ íà BL ïðåäâàðèòåëüíûé äèàãíîç ïîäòâåðæäåí. Íàçíà÷åíî ëå÷åíèå: -àíòèáàêòåðèàëüíàÿ òåðàïèÿ -ñèìïòîìàòè÷åñêàÿ òåðàïèÿ (îðàëüíàÿ) -ìåñòíîå ëå÷åíèå: ïîëîñêàíèå ãèïåðòîíè÷åñêèì ðàñòâîðîì è ðàñòâîðàìè àíòèñåïòèêîâ.
Ñïèñîê ëèòåðàòóðû
1) Å.Ï. Øóâàëîâà. -Ìîñêâà, 1982 ãîä «Èíôåêöèîííûå áîëåçíè»
2) Í.Ä. Þùóê; Þ.ß. Âåíãåðîâ. -Ìîñêâà, 1999 ãîä «Ëåêöèè ïî èíôåêöèîííûì áîëåçíÿì» 1 òîì
3) Í.Ä. Þùóê; Þ.ß. Âåíãåðîâ. -Ìîñêâà, 1999 ãîä «Ëåêöèè ïî èíôåêöèîííûì áîëåçíÿì» 2 òîì
4) Ã.Â. Òðóáíèêîâ. — Áàðíàóë, 2001 ãîä «Ìåòîäè÷åñêèå îñíîâû ïîçíàíèÿ òåðàïèè»
5) Å.Ï. Øóâàëîâà; Å.Ñ. Áåëîçåðîâ; Ò.Â. Áåëÿåâà; Å.È. Çìóøêî. Ðîñòîâ-íà-Äîíó, 2001 ãîä, «Èíôåêöèîííûå áîëåçíè».
Ðàçìåùåíî íà Allbest.ru
Источник
Тонзиллит (tonsillitis) – самая распространенная у взрослых, а особенно у детей, инфекционно-аллергическая болезнь горла, проявляющаяся воспалительным поражением одного или нескольких элементов лимфоденоидного глоточного кольца, преимущественно небных миндалин.
 Миндалины (tonsillae), в обиходе гланды (glandula), – скопления лимфатической ткани – выполняют ряд важных функций: рецепторную, кроветворную и иммунную. Являются первым защитным барьером на пути попадающих через рот патогенных микробов. Поэтому их воспаление, а особенно хроническое, нарушает данные функции, сказываясь на организме в целом. Эти железы вместе с другими образованиями составляют глоточное лимфоидное кольцо.
Миндалины (tonsillae), в обиходе гланды (glandula), – скопления лимфатической ткани – выполняют ряд важных функций: рецепторную, кроветворную и иммунную. Являются первым защитным барьером на пути попадающих через рот патогенных микробов. Поэтому их воспаление, а особенно хроническое, нарушает данные функции, сказываясь на организме в целом. Эти железы вместе с другими образованиями составляют глоточное лимфоидное кольцо.
Лимфатическим глоточным кольцом Пирогова–Вальдейера называют тяжи, состоящие из лимфоидной ткани, которые в горле располагаются в виде кольца. Оно берет начало от правосторонней глоточной миндалины, переходит к трубной, затем к небной и язычной миндалинам, огибая при этом небно-язычную дужку, и в обратной последовательности опускается к левой глоточной миндалевидной железе.
Причины возникновения тонзиллита
Ведущую этиологическую роль в развитии бактериального тонзиллита играют гноеродные кокки, главный из которых – β-гемолитический стрептококк группы А. Реже – стафилококки (S. aureus), пневмококки, энтерококки, некоторые представители грамотрицательной флоры (Heamophilus influenzae), а также их ассоциации. Еще реже – микоплазмы либо хламидии.
Вирусный тонзиллит вызывают соответственно различные вирусы, будь то коронаровирус, аденовирус, вирус герпеса, парагриппа, гриппа или энтеровирус Коксаки. Причем они выступают как первичный фактор развития болезни, так как попадая на слизистую миндалин, приводят к деструкции и нарушению морфологии отдельных клеток, тем самым ослабевая защитную функцию, создавая благоприятные условия для внедрения и размножения гноеродных микробов и искажения реакции на условно-патогенную флору, постоянно находящуюся в полости рта.
Возбудителя грибкового тонзиллита являются грибы из рода Candida. Причиной язвенно-пленочной ангины может быть симбиоз спирохеты Винсана с веретенообразной палочкой. Часто проведенные операции на задних отделах носа (аденотомия у детей) или носоглотки заканчиваются развитием острого процесса в миндалинах (травматическая ангина). А гастроэнтерит, синусит, кариес зубов нередко становятся причиной эндогенной аутоинфекции.
Предрасполагающие факторы:
• снижение иммунитета местного и общего;
• хронические воспаления носа и полости рта;
• искривление носовой перегородки, приведшее к нарушению носового дыхания;
• полип носа;
• переохлаждение организма;
• авитаминоз;
• резкая смена климата.
Патогенез и патанатомия тонзиллита
Пути заражения – воздушно-капельный, контактно-бытовой, для детей характерен энтеральный.
При формировании хронического очага инфекции важную роль играет реактивность организма. Длительное взаимодействие микроорганизма с тканью лакун на фоне сниженной общей резистентности макроорганизма приводит к нарушению денатурации и структуры белков, которые после этого начинаю обладать антигенными свойствами. Всасывание их в кровь запускает аутоаллергическую реакцию.
Хроническое воспаление в лакунах миндалин в первую очередь отражается на мягкой лимфоидной ткани, приводя к разрастанию соединительной ткани в подэпителиальном слое. В гландах появляются рубцы, значительно суживающие или полностью закрывающие пораженные лакуны, образуя гнойные очаги (пробки). Отмечается гиперплазия и инвалюция лимфатических фолликул.
Миндалины, являясь источником постоянного воспалительного процесса, влияющего на организм в целом, могут быть как увеличены в размерах, так и оставаться в норме.
Классификация тонзиллитов
Код по МКБ-10:
• острый тонзиллит – J03
• хронический тонзиллит – J35.0
Тонзиллит протекает остро и хронически. Острый процесс всем известен как ангина.
Классификация острого тонзиллита по Преображенскому
В соответствии с его градацией острый тонзиллит в зависимости от времени возникновения бывает:
• Первичный (банальная ангина). Такая формулировка диагноза пишется, если воспаление началось впервые либо после 2–3-летнего перерыва с последнего обострения.
• Повторный (вторичный). Диагноз дополняется этим термином при повторном – с перерывом от полугода до года – обострением, то есть рецидивировании тонзиллита.
Диагноз вторичного тонзиллита устанавливается и в других случаях:
а) воспалительное поражение горла возникает на фоне различных инфекционных заболеваний, например, при скарлатине, брюшном тифе;
б) гланды воспаляются при болезнях системы кроветворения – лейкозах, агранулоцитозе, инфекционном мононуклеозе.
Относительно симптоматики ангины делятся на несколько видов:
• Фолликулярно-лакунарная ангина. Б. С. Преображенский предложил рассматривать такой вид ангины, как единое заболевание, хотя по другим классификациям ангина делится на две отдельные стадии.
• Катаральная ангина. Относительно легкая как по течению, так и по проявлениям форма острого тонзиллита, характеризующаяся поверхностным (катаральным) воспалением гланд.
• Язвенно-пленчатая (пленочная) ангина. Наиболее тяжелая форма тонзиллита, сопровождающаяся некрозом ткани в месте воспаления с формированием язв.
• Специфическая ангина. В качестве возбудителя болезни выступает специфический инфекционный агент, например, спирохета.
В зависимости от локализации различают:
• Язычную.
• Носоглоточную.
• Гортанную.
• Небную.
Градация форм по степени тяжести заболевания:
• Легкая.
• Среднетяжелая.
• Тяжелая.
По характеру возбудителя тонзиллит бывает:
• Бактериальный.
• Грибковый.
• Вирусный.
• Специфический.
Статистика
Данные статистики ВОЗ свидетельствуют, тонзиллитом в мире страдают от 10 до 15% взрослых и около 20–25% детей. От 15 до 45% случаев приходится на бактериальный тонзиллит, вызванный β–гемолитическим стрептококком группы А.
Классификация хронического тонзиллита
Выделяют две формы хронического течения болезни:
• Простая. Для нее характерны только местные симптомы в легкой форме с отсутствием признаков общей интоксикации.
• Сложная (токсико-аллергическая) форма. К местным проявлениям присоединяются признаки общей интоксикации – гипертермия, шейный лимфаденит, изменения в сердце.
Стадии хронического тонзиллита:
• Компенсированный хронический тонзиллит. Миндалины если и поражены инфекцией, то это клинически никак не проявляется. Нет рецидивов, симптомов воспаления. То есть инфекционный очаг дремлет в организме, не давая о себе знать. При этом барьерная функция миндалин не нарушена.
• Субкомпенсированный хронический процесс. Отличается от компенсированного частыми ангинами, протекающими в легкой форме.
• Декомпенсированный хронический тонзиллит. Это одна из самых тяжелых стадий болезни, дающая серьезные осложнения в виде абсцессов, воспалительных поражений пазух носа, ушей, а также других органов – почек, сердца и так далее. Часто это заканчивается ревматизмом, почечной недостаточностью, псориазом.
Виды тонзиллитов в зависимости от патоморфологии:
• Лакунарный. Воспаление локализуется исключительно в лакунах гланд.
• Лакунарно-паренхиматозный. Процесс затрагивает как лакуны, так и лимфоидную ткань.
• Паренхиматозный. Локализация воспаления – лимфоидная ткань преимущественно небных миндалин.
• Склеротический. Проявляется разрастанием соединительной ткани в миндалинах и близлежащих тканях.
Симптомы острого тонзиллита
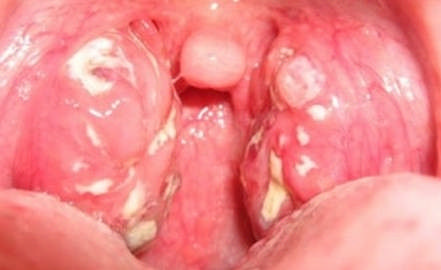
Острое начало заболевания сопровождается резкой болью в горле как при глотании, так и в покое, повышением температуры тела до 39С и выше, ознобами, ломотой в суставах и другими проявлениями выраженной интоксикации. Региональные (подчелюстные) лимфоузлы увеличиваются. При осмотре обнаруживается выраженная краснота задней стенки глотки, мягкого и твердого неба, а также инфильтрация и отек миндалин, расширение лакун, утолщение от края небных душек. Гнойный процесс проявляется скоплением гноя в лакунах миндалин и визуально выглядит как желтовато-серый налет. Больной ощущает во рту неприятный гнилостный запах.
Симптомы хронического тонзиллита
Клиника хронического тонзиллита схожа с ангиной, но менее выражена. Отмечается першение или дискомфорт в горле, боли возможны только при глотании. Температура субфебрильная либо нормальная. Больной жалуется на недомогание, разбитость, иногда на боли в сердце и/или суставах. Обострение происходит не реже 3 раз в году. Носит затяжной характер, то есть излечивание занимает более длительный период, чем при остром процессе. Ларингит или фарингит могут служить провоцирующим фактором рецидива хронического тонзиллита, часто в истории болезни встречается одновременное течение этих заболеваний.
Диагностика тонзиллита
Правильно определить форму, стадию и степень выраженности болезни может только ЛОР-врач, проанализировав данные физикального (фарингоскопия, сбор анамнеза) и других обследований. Большое значение имеют общие и местные проявления, а также частота обострений за год. В некоторых случаях этого достаточно, чтобы установить точный диагноз, но для назначения адекватного лечения и в спорных случаях обязательны дополнительные методы диагностики.
1) КАК (клинический анализ крови). Особое диагностическое значение у детей имеют:
а) лейкоцитоз нейторфильный,
б) увеличение СОЭ,
в) гипохромная анемия.
2). Иммуноферментный анализ крови (ИФА).
3). Бактериологический посев мазка с миндалин для определения возбудителя и выявления чувствительности к антибиотикам.
4). Антигенные тесты с подсчетом титров антител и антигенов.
5). ПЦР-анализ.
6). Тест на антистрептолизин-О (АСЛ-О).
Консервативное лечение тонзиллита
Любое обострение требует соблюдения постельного режима в первые несколько дней. Обильное питье поспособствует выведению токсинов из организма, а щадящее питание разгрузит его на время болезни.
Выбор основного лекарственного средства зависит от типа возбудителя.
• Бактериальный тонзиллит. Избавиться от такого вида болезни поможет антибактериальная терапия. Антибиотики и противомикробные лекарства назначают, опираясь на результат бакпосева, определивший к какому лекарству наиболее чувствительны возбудители.
• Грибковый тонзиллит. Ведущая роль в лечении отводится противогрибковым препаратам.
• Вирусный тонзиллит. Его лечить помогут противовирусные и противовоспалительные лекарственные препараты.
Антисептики используются в пастилках, в виде сосательных леденцов или в растворе для местного полоскания горла. Для снятия температуры и облегчения симптомов интоксикации назначают жаропонижающие и нестероидные противовоспалительные средства.
В стандартную схему лечения также входят:
а) гипосенсибилизирующие препараты;
б) лекарственная иммунокоррекция;
в) промывание лакун с отсосом их содержимого;
г) введение в лакуны через специальный шприц с канюлей антисептиков в форме эмульсий, паст, масляных взвесей;
д) поверхностное смазывание миндалевидных желез;
е) полоскания горла;
ж) ингаляции с антибиотиками, растительными фитонцидами;
з) инъекции в миндалины.
и) физиотерапия.
Хирургическое лечение тонзиллита
При декомпенсации процесса с осложнениями на внутренние органы и неэффективности консервативных способов лечения показано частичное либо полное удаление лимфоидной ткани хирургическим путем (тонзиллэктомия).
В настоящее время разработана современная щадящая методика лечения тонзиллитов лазером (лазерная лакунотомия), в ходе которой точечно «выпариваются» пораженные участки миндалин. Распространены криохирургия и воздействие на лимфоидную ткань хирургического ультразвука.
Народная медицина в лечении тонзиллита
Существует множество рецептов, применяемых в домашних условиях в комплексе с медикаментозной терапией, которые помогают вылечить различные формы тонзиллита.
• Очень хорошее лекарство для полоскания – раствор йода и марганцовокислого калия. Для его приготовления добавляют в пол-литра марганцовки не больше 8 капель йода. Полощут горло до 5 раз за день.
• Для ребенка, впрочем, как и для взрослого, подойдут настои из трав, например, ромашка аптечная (6 частей) + цветы липы (4 части). Залить не больше 1 столовой ложки сбора кипятком, после настаивания и охлаждения регулярно полоскать горло.
• Лечению атрофического тонзиллита помогут масла – пихтовое, облепиховое, миндальное. Его наносят на миндалины ватным тампоном или самодельной турундой 3–5 раз в течение дня до прекращения болевых ощущений.
• Эффективное народное средство для полоскания – лимонный сок, разбавленный водой (1:1).
Настои и отвары применяют не только местно в виде полосканий, но и употребляют из внутрь. Как правило, рекомендуемая доза – полстакана за 25–30 минут до каждого принятия пищи.
Осложнения тонзиллита
Ранние осложнения острого процесса:
• лимфаденит,
• синусит,
• перитонзиллит,
• паратонзилярный абсцесс,
• инфекционно-токсический шок,
• сепсис.
Поздние последствия ангины:
• ревматизм сердца и суставов,
• гломерулонефрит.
Хронический воспалительный процесс с постоянной тонзиллогенной интоксикацией способствует развитию геморрагического васкулита, псориаза, тромбоцитопенической пурпуры. Может провоцировать системные заболевания (красную волчанку, склеродермию, дерматомиозит и другие).
Заболеть ангиной особенно опасно во время беременности, так как в этот период при иммуносупрессии организма высока вероятность развития последствий.
Профилактика тонзиллита
Предупреждению тонзиллита способствуют:
• своевременное санирование очагов инфекции, будь то кариозные зубы, гайморит либо ларингит;
• повышение иммунитета;
• витаминизированное питание;
• избегание переохлаждений;
• личная гигиена;
• закаливание;
• диспансерное наблюдение у оториноларинголога.
Источник


