Ангина при мононуклеозе у детей
Сыночек подцепил в саду Инфекционный мононуклеоз нас даже хотели положить и инфикционное отделение и колоть антибиотики!!!у ребенка скачет температура,распухли лимфа узлы на шейке и живот ооочень сильно болит до слез прямо((((мы так перепугались температура под 40 подскочила,вызывали скорою,сначала заподозрили свинку,муж поехал в детское отделение там нам и поставили уже диагноз!!!
а теперь внимание!!!!это заболевание очень схоже с гнойной или катаральной ангиной,но….алгоритм лечения этой болезни несколько иной это вирусная инфекция и она не лечится антибиотиками!!!!они просто будут в лучшем случае бесполезны!!!вот что об этом говорит знаменитый доктор Камаровский https://www.youtube.com/watch?v=fjZJSXxGi0Q целая передача снята про эту болячку!!в общем взвесили все за и против и уехали домой под расписку, дома отлеживаемся,пою обильно чаем,иногда даю поесть по чуть-чуть ребенок довольно спокойный надеюсь скоро пойдем на поправку
Итак, на какие признаки и симптомы следует обратить внимание
- Слабость, снижение аппетита, повышенная утомляемость, ломота в суставах.
- Боль в горле, затруднение при глотании
- Насморк. Может сопровождаться обильными выделениями. Часто развивается аденоидит. При этом ребенок дышит тяжело, через рот, во сне «храпит».
- Увеличение лимфоузлов. Мононуклеоз всегда протекает с увеличением лимфоузлов в области подмышек, шеи и паха. Обратите на это внимание. Увеличенные лимфатические узлы видны даже невооруженным глазом и вызывают болезненные ощущения в случае малейшего прикосновении к ним.
- Температура. После типичных «простудных» симптомов поднимается температура. Иногда до 40 градусов. Обычно температура снижается утром и повышается к вечеру, но может держаться и постоянной в течение всего дня. При этом ребенок может жаловаться на головную боль. Температура может держаться до двух недель подряд.
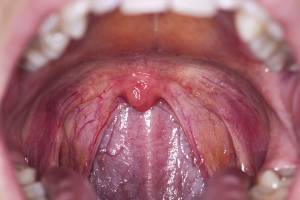
- Появление ангины. Загляните в рот ребенку. При близком и тщательном осмотре можно заметить серый налет, а также почувствовать неприятный запах изо рта.
- Боли в животе. Не пропустите жалобы ребенка на болевые ощущения в области живота. Объясняется это тем, что под действием вируса селезенка и печень могут увеличиваться в размере, что и провоцирует боль.Â У некоторых детей отмечается также появление опухолей в области переносицы, на надбровных дугах или на переносице. Иногда мононуклеоз сопровождается желтухой, кожными высыпаниями и другими нарушениями.
Острый период заболевания составляет 14-21 день.
Основным симптомом острого инфекционного мононуклеоза является развитие специфического тонзиллита (ангины). Она появляется позднее на 5-7 день заболевания. Ангина может быть катаральной, лакунарной, язвенно-некротической с образованием фибринных пленок.
Увеличение лимфатических узлов. Есть практически у всех больных. Чаще всего поражаются задне и передне шейные лимфатические узлы, немного реже в процесс вовлекаются подмышечные и паховые. У части больных есть симптомы мезаденита (увеличение внутрибрюшинных лимфатических узлов). Это проявляется болями в животе.
Сыпь – еще один симптом инфекционного мононуклеоза. Ее появление обычно совпадает с развитием ангины. Ее форма и выраженность варьирует в широких пределах. Она может быть в виде папул, розеол, петехий, мелких пятен, кореподобной. Элементы сыпи бесследно исчезают на 2-3 день после появления.
Увеличение печени и селезенки – симптом, наблюдающийся у 90% больных. Он появляется на 3-5 день заболевания и держится 3-4 недели, а в некоторых случаях и дольше.
Изменения со стороны крови. Биохимический анализ крови: повышение уровня билирубина, трансаминаз (АсАт, АлАт), щелочной фосфатазы. ОАК: лейкоцитоз, появление в крови атипичных клеток или мононуклеаров (характерно только для инфекционного мононуклеоза), к концу первой недели заболевания их число может достигнуть 90%! У переболевших мононуклеарная реакция сохраняется до полу года, а в некоторых случаях несколько лет.
Хроническое течение. Обусловлено длительным персистированием вируса Эпштейн-Барра в организме человека. Не всегда это бессимптомное носительство, у некоторых больных развивается четкая симптоматика. Существует ряд диагностических критериев:
1. Перенесенное, первичное заболевание в течение 6 месяцев и не более острой формы инфекционного мононуклеоза, подтвержденное иммунологическими анализами с высоким титром антител (Iq M).
2. Вовлечение в процесс некоторых внутренних органов подтвержденное гистологией:
— воспаление сосудистой оболочки глаза (увеит);
— увеличение лимфатических узлов;
— увеличение печени и селезенки;
— персистирующий гепатит;
— интерстициальная пневмония;
3. Выявление вируса Эпштейн-Барра и нарастание его количества не только в крови, но и в пораженных тканях;
Клинически хронический мононуклеоз проявляется общей слабостью, плохим сном, субфебрилитетом, длительным увеличением лимфатических узлов, тошнотой, болями в животе ни с чем не связанные, рвота, диарея, частые простудные заболевания.
Источник
Проявления инфекционного мононуклеоза могут быть похожи на обычное ОРЗ. Поэтому мононуклеоз часто остается нераспознанным, и родители начинают бить тревогу лишь тогда, когда сталкиваются с последствиями болезни. Что нужно сделать для своевременной диагностики заболевания?
Самая высокая заболеваемость мононуклеозом отмечается среди детей 3-9 лет, но чаще всего болезнь у них протекает в легких формах, которые наиболее сложны для диагностики и часто остаются нераспознанными. Основная опасность этой инфекции в том, что после перенесенного заболевания у ребенка длительно сохраняются нарушения в иммунной системе, и он становится восприимчивым к самым разнообразным микроорганизмам — бактериям, вирусам, грибам, которые могут стать причиной многочисленных инфекционных осложнений.
Инфекционный мононуклеоз — это вирусная инфекция, для которой характерны поражение лимфатических узлов, печени и селезенки, ангина и повышение температуры.
Дети первого года жизни, как правило, не болеют: они защищены антителами, полученными от матери во время внутриутробного периода развития (при условии, что мать в свое время перенесла эту инфекцию).
Возбудитель заболевания
Вызывает заболевание вирус Эпштейна-Барр, являющийся близким «родственником» вируса герпеса. Свое название этот вирус получил в честь двух канадских исследователей, которые открыли его в 1964 г. Вирус распространен во всем мире, и его можно обнаружить у большей части взрослого населения планеты. Подобно вирусу простого герпеса, однажды проникнув в организм, вирус Эпштейна-Барр навсегда остается в нем. Заболеваемость отмечается круглый год, подъемы ее случаются весной и осенью.
Вирус мало устойчив к внешним воздействиям и быстро погибает вне организма человека. Заразность его не очень велика, поэтому инфекционный мононуклеоз никогда не протекает в виде эпидемий — отмечаются только отдельные (спорадические) случаи или небольшие локальные вспышки. Передается вирус воздушно-капельным путем, но для заражения требуется длительный контакт с больным. Еще вирусные частицы можно обнаружить в слюне больного или вирусоносителя, и вторым путем передачи возбудителя может быть контактный: болезнь передается через игрушки или другие предметы, на которые попала инфицированная слюна.
После заражения вирус проникает в слизистую оболочку верхних дыхательных путей, размножается там, проникает в миндалины и лимфатические узлы. Он поражает практически все лимфоузлы, печень, селезенку. Взамен В-лимфоцитов, зараженных и поврежденных вирусом, организм начинает вырабатывать новые клетки, получившие название «атипичные мононуклеары». Они отсутствуют у здоровых людей, а их название определило современное название болезни — «мононуклеоз».
Симптомы
Первые признаки заболевания можно обнаружить через неделю-две после заражения. Иногда инкубационный период более длительный (может увеличиваться до 1-1,5 месяцев).
Заболевание начинается остро, с быстрым подъемом температуры до высоких цифр (38-39°С). У больного увеличиваются все лимфатические узлы, особенно заднешейные, затылочные и подчелюстные. Их увеличение заметно на глаз, при надавливании они безболезненны.
Практически всегда при инфекционном мононуклеозе поражается носоглотка и миндалины. У больных отмечается заложенность носа и затруднение носового дыхания, осиплость голоса. Дети часто храпят во сне. Небные миндалины (гланды) увеличены и воспалены, часто на них появляются налеты (сплошные или в виде отдельных островков), которые могут быть похожими на налеты при дифтерии. Их появление обычно сопровождается еще большим (до 39-39,5°С) повышением температуры и ухудшением самочувствия. Несмотря на воспалительные изменения, боли в горле у больных, как правило, нет (или она незначительна), выделения из носа тоже отсутствуют.
У всех больных обнаруживается увеличение печени и селезенки. Иногда появляется желтуха. Но тяжелых гепатитов при инфекционном мононуклеозе не бывает. Увеличение печени может сохраняться длительно, ее размеры обычно нормализуются только через 1-2 месяца от начала заболевания.
В разгар заболевания только у некоторых больных появляются высыпания на коже. Но сыпь возникает практически всегда в том случае, если больного лечили ампициллином — широко распространенным антибиотиком. Эта сыпь пятнистая, ярко-красная, очень похожая на аллергическую, держится 6-14 дней и проходит самостоятельно без какого-либо лечения. Ее появление не означает, что у больного аллергия на ампициллин и другие пенициллиновые антибиотики. Просто вирус Эпштейна-Барр непонятным образом «извращает» реакцию организма на их введение.
Течение инфекционного мононуклеоза обычно заканчивается за 2-4 недели, но иногда может затянуться до полутора месяцев.
В-лимфоциты, которые поражает вирус Эпштейна-Барр, — это одни из главных клеток иммунной системы. Поэтому заболевание сопровождается ослаблением иммунитета и повышенной восприимчивостью ребенка к другим инфекциям. Эти инфекции вызываются уже не вирусами, а, как правило, бактериями и расцениваются как осложнения инфекционного мононуклеоза. Например, каждый десятый ребенок после ангины, вызванной самим вирусом, переносит еще одну ангину, вызванную стрептококком. Также возможны гнойные отиты (воспаления среднего уха), бронхиты и воспаление легких.
Диагностика
Симптомы инфекционного мононуклеоза достаточно характерны — увеличение лимфоузлов, ангина, увеличение печени и селезенки, повышение температуры. Но не всегда каждый из этих признаков достаточно выражен, поэтому правильно поставить диагноз может только врач. В обязательном порядке назначается лабораторное исследование: диагноз выставляют в случае обнаружения в общем анализе крови характерных для инфекционного мононуклеоза клеток — атипичных мононуклеаров. Чем больше их количество, тем тяжелее протекает заболевание. Кроме того, современные лабораторные методы позволяют обнаружить в крови и сам вирус (точнее, его генетический материал), с этой целью широко используется ПЦР — полимеразная цепная реакция.
Всех больных инфекционным мононуклеозом обследуют на ВИЧ-инфекцию (дело в том, что ее ранние стадии тоже могут сопровождаться мононуклеозо-подобными симптомами). Консультация врача нужна и для того, чтобы исключить другие грозные болезни — злокачественные заболевания крови и дифтерию. Отличить инфекционный мононуклеоз от дифтерии или обычной ангины помогает бактериологическое исследование (больным делают мазок с небных миндалин, а затем посев на дифтерийную палочку и стрептококки, если эти бактерии не обнаружены — вероятность диагноза «инфекционный мононуклеоз» значительно возрастает).
Опасный вирус
Помимо инфекционного мононуклеоза, вирус Эпштейна-Барр считают виновником еще ряда более серьезных недугов: рассеянного склероза — хронического заболевания, при котором вследствие нарушений работы иммунной системы повреждаются нервные волокна, что ведет к постепенной утрате различных функций нервной системы (нарушениям зрения, потере координации, двигательным расстройствам и т.д.); онкологических заболеваний системы кроветворения; синдрома хронической усталости, который имеет разные причины и характеризуется повышенной утомляемостью, постоянным чувством сильной усталости, болями в мышцах, сонливостью и депрессией, которые длятся месяцами, а иногда и годами.
Лечение
До настоящего времени нет доступного и эффективного лекарства, которое могло бы быстро уничтожить вирус в организме. Поэтому лечение направлено в первую очередь на облегчение симптомов заболевания и предупреждение развития осложнений. Больных с легкими формами лечат на дому. Детей госпитализируют в инфекционный стационар только при тяжелых формах инфекции, выраженном увеличении печени и селезенки, появлении желтухи, а также в случае необходимости подтверждения диагноза и исключения других заболеваний.
Очень важен постельный режим в остром периоде заболевания (в среднем от 1 до 3 недель): есть вероятность травмирования увеличенной селезенки и даже ее разрывов. По этой же причине детям ограничивают физическую нагрузку в течение полугода после перенесенного заболевания.
Для снижения температуры при инфекционном мононуклеозе используют парацетамол или препараты на его основе. Аспирин категорически не рекомендуется, поскольку его применение, особенно при этом заболевании, может спровоцировать развитие синдрома Рея (тяжелого поражения печени и головного мозга). Для облегчения носового дыхания назначают сосудосуживающие капли в нос, для профилактики бактериальной ангины и фарингита — полоскание зева и глотки растворами антисептиков (раствором фурациллина, настойками календулы, ромашки или шалфея). Для уменьшения интоксикации необходимо обильное теплое питье.
В некоторых случаях (тяжелое течение заболевания, значительное увеличение селезенки и лимфатических узлов) приходится назначать кортикостероидные гормоны (преднизолон), которые оказывают противовоспалительное действие.
Как бы тяжело ни протекало заболевание, оно заканчивается выздоровлением. Но нарушения в иммунной системе могут сохраняться достаточно продолжительное время (до 6 месяцев). В течение этого времени ребенок имеет повышенную восприимчивость к различным инфекциям, поэтому необходимо ограничивать его контакты с другими людьми. Организм еще долго восстанавливается после болезни: ребенок быстро утомляется, капризничает, жалуется на плохой аппетит еще несколько месяцев после выздоровления. На это время нежелательно планировать дальние поездки, в том числе и «на оздоровление», при необходимости выполнения плановых прививок их переносят на более поздний срок.
Перенесенное заболевание оставляет после себя стойкий иммунитет: несмотря на то, что вирус навсегда сохраняется в организме, рецидивов инфекционного мононуклеоза практически не бывает. Повторные заражения тем более невозможны.
Вирус Эпштейна-Барр имеет онкогенную активность (может вызывать онкологические заболевания крови), поэтому детей, у которых после клинического выздоровления длительно не восстанавливается нормальный состав клеток крови, обязательно направляют на консультацию к врачу-гематологу, у которого они в последующем длительно могут находиться на диспансерном учете.
Профилактика инфекционного мононуклеоза сводится к ограничению контактов с больными. Поскольку вирус малозаразен, то при появлении случая заболевания в организованном детском коллективе (в яслях, детском саду) никаких карантинных мероприятий не проводится — достаточно обычной влажной уборки. Детей, которые были в контакте с заболевшим, наблюдают 20 дней. Это максимальный инкубационный период заболевания, и если дети не заболели в течение этого времени — значит, заражения не было.
Специфической профилактики инфекционного мононуклеоза (например, прививок) до настоящего времени нет.
Источник
Инфекционный мононуклеоз или моноцитарная ангина в настоящее время диагностируется все чаще, даже в развитых европейских странах и, несмотря на малую устойчивость вируса в окружающей среде.
Это заболевание представляет собой инфекционный процесс, который проявляется:
- увеличением различных групп лимфоузлов (генерализованной лимфоденопатией);
- лихорадкой;
- гнойной ангиной;
- гепатоспленомегалией (увеличением печени и селезенки);
- характерными изменениями показателей гемограммы (клинического анализа крови).
У детей раннего возраста (до двухлетнего возраста) эта патология регистрируется крайне редко, поэтому часто не диагностируется.
В подростковом возрасте этот инфекционный процесс может принимать форму длительного, даже изнурительного заболевания со стойким снижением иммунной реактивности, а при несвоевременной диагностике и лечении может принимать хроническое течение.
Чаще болеют инфекционным мононуклеозом дети от 3 до 16 лет.
Важно знать, что антитела к данному виду вируса крайне агрессивны и при определенных условиях могут вызвать сложные болезни:
- сахарный диабет;
- ревматоидный артрит;
- тиреоидит;
- СКВ.
Поэтому при диагностировании этой патологии необходимо выполнять все рекомендации по лечению и реабилитации.
Чем вызывается болезнь и как происходит заражение
Возбудителями инфекционного мононуклеоза считаются вирусы Эпстайна-Барра (В-лимфотропные) и относятся к группе вируса герпеса человека.
Как и все виды вирусов герпеса, возбудитель мононуклеоза, может длительное время находится в клетках человека после инфицирования в виде вялотекущей (латентной) инфекции. Поэтому инфицированный человек является носителем вируса в течение всей жизни.
Чаще всего это заболевание развивается у девочек в возрасте от четырнадцати до шестнадцати лет, а у мальчиков в 16-18 лет.
У ВИЧ-инфицированных пациентов активация этого вида вируса может происходить в любом возрасте, поэтому анализы на СПИД считаются на сегодняшний день обязательным обследованием пациентов с инфекционным мононуклеозом.
Этот патологический процесс характеризуется спорадическими случаями заболеваемости (без возникновения эпидемий), в связи с незначительной контагиозностью вируса и заражение происходит только при близком контакте с источником инфекции, поэтому этот инфекционный процесс часто называют «болезнь поцелуев».
Инфицирование мононуклеозом происходит воздушно-капельным путем (чаще со слюной), контактно-бытовым путем или при переливаниях крови.
Инкубационный период при инфекционном мононуклеозе может длиться от нескольких дней до нескольких месяцев (от 4 – 15 дней до двух — трех месяцев) и сопровождается поражением лимфоидной ткани:
- лимфоузлов;
- селезенки;
- миндалин носоглотки.
В дальнейшем заболевание может протекать с последующим поражением печени (гепатит).
Признаки заболевания
Инфекционный мононуклеоз начинается остро с лихорадки (повышением температуры тела до 38-40°С) и признаков общей интоксикации.
Симптомы приобретают наибольшую выраженность в течение 2 — 4 дней.
С первых дней заболевание появляется:
- недомоганием и общей слабостью;
- головными болями;
- болевым синдромом при глотании;
- болями в мышцах и суставах.
Воспаление носоглотки и небных миндалин может появиться с первых дней заболевания или позже в виде катарального воспаления, лакунарной ангины (реже с язвенно-некротическими налетами).
Региональная (генерализованная) лимфаденопатия – увеличение и воспаление лимфоузлов разных групп:
- подчелюстных и заднешейных;
- подмышечных;
- паховых;
- локтевых.
Лимфоаденопатия наблюдается практически у всех больных. Также часто поражаются мезентеральные (брыжеечные) лимфоузлы брюшной полости с картиной острого мезаденита – с выраженными болями в животе, рвотой.
Лихорадка может длиться от недели до трех.
У 25% пациентов мононуклеоз проявляется кожной сыпью мелкопятнистого, папулезного (кореподобного), розеолезного или петехиального характера, а также герпетическая сыпь в виде генитального или орального герпеса.
Элементы сыпи могут возникать с 3-5 дня от начала заболевания и держатся 1-3 дня с бесследным исчезновением.
С 3-5-го дня заболевания отмечается увеличение печени и селезенки – этот симптом появляется у большинства пациентов и может держаться до месяца и более.
Диагностика инфекционного мононуклеоза
Определение и уточнение данной инфекции проводят на основании:
- сбора жалоб и анамнеза заболевания, в том числе и эпидемиологический анамнез;
- осмотра пациента и наличия характерных признаков заболевания;
- пальпации и перкуссии печени и селезенка, определения состояния других лимфоидных органов;
- анализ крови.
Характерные изменения крови
В периферической крови у больных инфекционным мононуклеозом проявляется:
- лейкоцитозом с нейтрофилезом со сдвигом влево;
- повышение СОЭ;
- развивается мононуклеарная реакции (увеличение моноцитов и наличие атипичных мононуклеаров).
Изменения в крови может сохраняться несколько месяцев (от трех до шести).
Для уточнения диагноза при стертых и вялотекущих формах обязательно проводятся серологические способы.
Лечение
Специфического лечения на сегодняшний день инфекционного мононуклеоза нет.
Это связано с отсутствием современного, доступного и эффективного противовирусного лекарственного средства, поэтому терапия направлена на облегчение симптомов и профилактику развития осложнений.
При тяжелом течении болезни назначают Ацикловир или Гропринозин, Цитовир.
Симптоматическое лечение:
- для снижения температуры (парацетамол или ибупрофен);
- для облегчения носового дыхания в виде регулярного промывания носа растворами с морской водой, закапывания раствора протаргола, реже (только по назначению врача) применяются сосудосуживающие капли в нос со смягчающими компонентами («Ринонорм», «Тизин»);
- для профилактики бактериальной инфекции (фарингита и ангины) — полоскание зева и носоглотки антисептическими растворами (фурациллином, стоматидином, настойками ромашки, шалфея и календулы);
- для уменьшения интоксикации — обильное питье, сорбенты, внутривенные капельные инфузии (при тяжелой форме инфекции).
Применение аспирина при инфекционном мононуклеозе может спровоцировать тяжелые поражения печени и головного мозга и развитие синдрома Рея – этот факт необходимо учитывать родителям до обращения за медицинской помощью.
Лечение и контроль осуществляет только лечащий врач – инфекционист.
Важно помнить, что инфекционный мононуклеоз – сложное и серьезное заболевание, поэтому самолечение в данном случае может привести к тяжелому течению заболевания и/или развития осложнений.
Возможные осложнения инфекционного мононуклеоза
При инфекционном мононуклеозе осложнения возникают редко, но они могут быть очень тяжелыми и проявляться в виде:
- гематологических осложнений (тромбоцитопении, аутоиммунной гемолитической анемии);
- неврологических заболеваний (энцефалита, параличей черепных нервов, поперечного миелита, полиневритов, менингоэнцефалитов) или психозов;
- разрыва селезенки;
- гепатита;
- кардиологических осложнений (миокардита и перикардита);
- осложнений со стороны органов дыхания — обструкции дыхательных путей и/или интерстициальной пневмонии.
Особенности реабилитации ребенка после инфекционного мононуклеоза
После перенесенного мононуклеоза ребенок должен находиться на диспансерном учете у участкового педиатра и детского инфекциониста.
Первое о чем необходимо знать родителям: организм малыша после перенесенного заболевания долго восстанавливается:
- дети капризничают;
- быстро утомляются;
- отмечается стойкое снижение аппетита;
- склонность к инфекционным заболеваниям.
Эти признаки могут проявляться в течение нескольких месяцев.
Во время реабилитации после перенесенного инфекционного мононуклеоза не стоит планировать дальние поездки за границу и «на море», особенно в страны с активным солнцем. Инсоляция категорически противопоказана детям, перенесшим это заболевание — возбудитель инфекционного мононуклеоза имеет онкогенную активность и может спровоцировать развитие онкологических заболеваний (чаще лимфомы и лимфогранулематоз).
Поэтому малыш, планово обследуется и длительно наблюдается у врача-гематолога, с обязательной сдачей анализов крови и мочи, биохимических анализов крови.
При необходимости специалистами назначаются УЗИ селезенки, печени и других органов.
Важно соблюдать диету – длительное время из рациона ребенка исключаются жирные и жареные продукты, копчености, аллергены и все продукты, увеличивающие нагрузку на печень и пищеварительный тракт.
Восстановление иммунной системы организма проводятся в виде курсов:
- витаминотерапии с приемом витамино-минеральных комплексов;
- иммуномодулирующих средств (по назначению и под контролем иммунограммы)
- растительных адатогенов (настоек эхинацеи, женьшеня и лимонника).
Плановые прививки переносятся, ограничиваются физические нагрузки и подъемы тяжестей.
Необходимо помнить, что инфекционный мононуклеоз требует внимательного отношения к ребенку и выполнения всех рекомендаций врача, соблюдения диеты и охранительного режима от 3 до 6 месяцев.
врач — педиатр Сазонова Ольга Ивановна
Источник