Герпангина дифференциальная диагностика от ангины
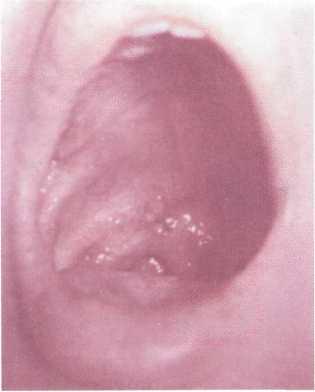
Дифференциальную
диагностику ангины следует осуществлять
с заболеваниями, протекающими с синдромом
тонзиллита:
а)
локализованные формы дифтерии
(островчатая и пленчатая) — отличаются
от ангины постепенным началом заболевания,
специфическими проявлениями общей
интоксикации в виде бледности кожи
лица, умеренной адинамии и вялости
(озноб, ломота в теле, боли в мышцах и
суставах, характерные только для ангины),
несоответствием объективных и субъективных
проявлений болезни (незначительная
боль в горле при глотании при наличии
выраженных воспалительных изменений
со стороны миндалин), особенностями
воспалительного процесса в ротоглотке,
характеризующегося застойно-синюшным
цветом гиперемии и выраженным отеком
миндалин с наличием на их поверхности
пленчатого трудно снимаемого налета,
оставляющего после себя дефект ткани.
При атипичном течении дифтерии, что
наблюдается у половины взрослых больных,
налет снимается легко, не оставляя
дефекта ткани. Однако и в этих случаях
сохраняются остальные характерные для
дифтерии зева признаки.
б)
ангина Симановского-Венсана (фузоспирохетоз)
—
характеризуется незначительно
выраженными общими проявлениями
(кратковременная субфебрильная
температура тела, отсутствие общей
слабости, головной боли и др.),поражением
лишь одной миндалины в виде язвы размером
5-10 мм, покрытой легко снимающимся
желтовато-белым или беловато-серым
налетом, наличием в препаратах из
отделяемого язвы, окрашенных по
Романовскому-Гимза, веретенообразных
палочек и спирохет. Регионарный лимфаденит
не выражен.
в)
скарлатина
— отличается от ангины появлением в
первые сутки болезни по всему телу,
кроме носогубного треугольника, обильной
точечной сыпи, расположенной на
гиперемированном фоне, сгущающейся на
шее, боковых поверхностях грудной клетки
и в треугольнике Симона и особенно
выраженной в естественных складках
кожи (симптом Пастия), а также характерными
проявлениями тонзиллита в виде
ярко-красного цвета гиперемии миндалин,
небных дужек, язычка и мягкого неба
(«пылающий зев»).
г)
инфекционный мононуклеоз
— характерны, кроме тонзиллита
(гнойно-некротического или фибринозного),
полиаденит, увеличение печени и селезенки,
лимфомоноцитоз с одновременным появлением
атипичных мононуклеаров и плазматических
клеток, а также положительная реакция
ХД/ПБД.
д)
ангинозная форма туляремии
— отличается от ангины сравнительно
поздним появлением (на 3-5-е сутки)
одностороннего катарального или
некротического тонзиллита, выраженным
увеличением регионарных к пораженной
миндалине лимфатических узлов, которые
продолжают увеличиваться и после
исчезновения тонзиллита (туляремийный
бубон).
е)
для лейкозов и агранулоцитоза
типично сравнительно позднее (на 3-6-е
сутки болезни) появление некротического
тонзиллита с распространением
некротических изменений на слизистую
оболочку небных дужек, язычка, щек;
наличие септической лихорадки,
гепатолиенального синдрома и характерных
изменений гемограммы (hiatus leucemicus — при
лейкозах и резкое снижение количества
нейтрофилов при агранулоцитозе).
ж)
герпангина
— наблюдаются, наряду с лихорадкой и
интоксикацией, местные изменения в виде
гиперемии слизистой оболочки ротоглотки
и наличия на небных дужках, язычке,
мягком небе, а иногда — на миндалинах и
языке отдельных папул размером 2-4 мм в
диаметре, быстро превращающихся в
пузырьки бело-серого цвета, а затем
эрозии.
з)
кандидоз ротоглотки
— протекает с нормальной или субфебрильной
температурой тела, хорошим самочувствием
больных, наличием на поверхности
миндалин, язычка, небных дужек, а иногда
и на задней стенке глотки крошкообразного
налета белого цвета в виде легко
снимающихся островков размером 2-3 мм в
диаметре. В анамнезе имеются указания
на более или менее длительное применение
антибиотиков широкого спектра действия
или их комбинаций.
и)
обострение хронического тонзиллита
— отличается от повторной ангины
постепенным началом, вялым и относительно
продолжительным течением заболевания
с непостоянной субфебрильной температурой
тела, отсутствием выраженной интоксикации,
умеренными болями и неприятными
ощущениями в горле при глотании, застойным
характером гиперемии рубцово измененных
и спаянных с небными дужками миндалин,
наличием казеозного содержимого в
лакунах, увеличением углочелюстных
лимфатических узлов, характеризующихся
плотной консистенцией и умеренной
болезненностью, нормальными показателями
количества нейтрофилов в крови или
незначительно выраженным нейтрофильным
лейкоцитозом.
Источник
[Ангина] и тонзиллит относятся к заболеваниям с большой скоростью распространения и массовостью. Разнообразие видов, множество возбудителей, сходство симптоматики не позволяют определить форму без представления о картине развития. Рассказываем о герпевирусной ангине и ее лечении.
Вирусный герпетический тонзиллит — герпеc-ангина
Вирусная герпетическая (герпесная) ангина имеет ряд особенностей, из-за которых заболевание можно отнести к имеющим опасные последствия. Внешнее сходство с герпесом и специфическое течение у взрослых может стать причиной ошибочной диагностики, а перенесенное в детстве заболевание дает длительный иммунитет, но с вероятностью повторения в нетипичной форме.
Название герпетической или герпесной эта ангина получила из-за внешней картины — на миндалинах появляются высыпания, напоминающие пузырьки герпеса, которые можно рассмотреть при [герпетическом стоматите у детей] на слизистой рта.
Важно! — герпетическая ангина это не герпес!
В отличие от [фолликулярной формы], возбудителем заболевания является вирус, причем он классифицируется как отдельная разновидность — вирус Коксаки (типы А и В) или так называемый ЭХО-вирус. Он проникает в организм, поражает глотку, слизистую и лимфоузлы [кишечника], после чего бурно распространяется по крови. Инкубационный период герпесной ангины составляет 3 – 8 дней, но вирус остается в крови на более длительный срок.
Особенности развития и распространения болезни
Среди наиболее коварных особенностей этого заболевания отмечают:
острое течение с сильной вирусной интоксикацией и ухудшением самочувствия;
большую скорость распространения и легкость передачи контактным, воздушно-капельным и пищевым путем;
способность вируса распространяться по крови;
вероятность возникновения смазанной формы, типичной для случаев, когда заболевание было перенесено в детстве, но повторилось у взрослого.
Особую сложность создает нетипичная форма герпетического тонзиллита, при которой пузырьки на миндалинах и в глотке не появляются, но заболевание может протекать угасая и возвращаясь с периодом в одну неделю. При этом больной длительное время остается носителем и распространителем вируса. Переболевший в острой форме взрослый человек получает пожизненный иммунитет. Вирус может быть получен с молоком, фруктами и овощами, заболевание имеет выраженный сезонный характер распространения и особенно активен в течение весенне-летних месяцев.
Симптомы и диагностика герпесного тонзиллита
Диагностика герпесной ангины строится на данных осмотра, опроса больного и проведении проб — в случаях смазанной внешней картины назначается исследование смыва миндалин и [анализ крови]. Часто во взрослом возрасте пациенты не распознают заболевание в отсутствие пузырьков на миндалинах, принимают его за ОРВИ, что приводит к осложнениям и длительному течению. При правильной диагностике лечить герпесную ангину несложно.
Дифференциальная комплексная диагностика герпангины
Врач дифференцирует [форму ангины] комплексно. Учитывается картина симптомов, типичных для герпетической ангины.
Заболевание развивается быстро, первой возникает очень сильная боль в горле, сопровождается першением, чувством заложенности, сильно затрудненным глотанием.
Второй этап болезни может ввести в заблуждение — возникает картина, схожая с ОРВИ или гриппом, с ломотой во всем теле, нервозностью, бессонницей или сонливостью с общим ухудшением самочувствия.
На второй или третий день в глотке и на миндалинах появляются пузырьки, по которым можно определить классическую форму герпетической ангины.
Быстро растет температура, иногда достигая критических значений выше 39,5 С.
Боль в горле становится настолько сильной, что затрудняется питье и глотание жидкой пищи, может возникнуть боль в животе, так как вирус поражает слизистые и лимфоузлы кишечника.
Продолжительность заболевания обычно колеблется в пределах 10-14 дней, лечение назначают консервативное и симптоматическое, вне стационара, если не наблюдается значительного ухудшения, отека, мешающего дыханию, прочих осложнений.
Клинические рекомендации при лечении герпетической ангины
При лечении герпетической ангины не имеет смысла применять антибиотики — природа заболевания вирусная. Название не должно вводить в заблуждение, типичные антигерпесные средства не помогают, хотя описаны случаи эффекта от применения раствора для полоскания “Зовиракс” и “Ацикловир”. Горло полощут или обрабатывают йодинолом, фурацилином, мирамистином. Высыпания можно обрабатывать Гексоралом или Ингалиптом. Врач может назначить противовирусные, жаропонижающие и прочие поддерживающие средства.
Больной должен быть хорошо изолирован, поскольку заболевание передается агрессивно. Обеспечивается покой, обильное питье при температуре, назначается диета с ограничением горячих, холодных, раздражающих блюд. Допускаются полоскания шалфеем и ромашкой, отваром календулы.
Не допускается применение согревающих компрессов при герпетической форме ангины! — они способствуют притоку крови и быстрому размножению вирусов и других инфекционных агентов в комфортных для них условиях.
Источник
Герпетическая ангина
Герпетическая ангина (herpangina, везикулярный фарингит, афтозный фарингит) — острое инфекционное заболевание, вызываемое энтеровирусом Коксаки группы А. Чаще всего ей болеют маленькие дети, реже – взрослые и подростки. Организм заболевшего немедленно отвечает серьезной симптоматикой – повышением температуры, лихорадкой и самый значительный симптом для всех пациентов – болезненность при принятии пищи.
Этиология и патогенез. Вирусы Коксаки распространены повсеместно. Отмечают характерную сезонность заболеваемости с подъёмом в летне-осенние месяцы. Основные пути передачи — фекально-оральный и контактный (через отделяемое носоглотки). Пути проникновения возбудителя и распространение идентичны таковым у полиовирусов. Основной природный резервуар — человек, но возможно заражение и от различных животных, например свиней.
Клиническая картина. Заболевание начинается остро с подъема температуры тела в первые дни до 37-38 °С, к 3-4му дню она повышается до 39-39,5 °С. Больные жалуются на головную боль, боль при глотании, общее недомогание; возможны рвота и боль в животе. При осмотре полости рта на мягком небе, передних дужках, миндалинах и задней стенке глотки выявляют гиперемию, на фоне которой видны болезненные одиночные и сгруппированные везикулы, заполненные серозным или геморрагическим содержимым. Везикулы довольно быстро вскрываются, образуяафты и эрозии, болезненные в первые дни заболевания. В результате слияния мелких эрозий образуются обширные эрозии с фестончатыми краями, которые со временем уменьшаются или исчезают. Отмечается незначительное увеличение поднижнечелюстных лимфатических узлов, однако они безболезненны. Заболевание чаще всего протекает в легкой форме, в течение 4-6 дней, хотя встречаются и более тяжелые его формы.
Диагноз. Точный диагноз герпетической ангины устанавливают с помощью вирусологических и серологических исследований. Материалом для вирусологического исследования служат глоточные смывы (в первые 5 дней болезни). Для серологического исследования (реакция нейтрализации) с целью выявления нарастания титра антител используют сыворотки, собранные в первые дни болезни и через 2-3 нед. Наиболее информативным из лабораторных методов диагностики является метод иммунофлюоресценции.
Дифференциальная диагностика основывается на возрасте ребенка, сезонности заболевания, виде и локализации элементов поражения в полости рта. При герпетической ангине не бывает герпетических высыпаний на коже лица, не характерны кровоточивость слизистой оболочки и гиперсаливация, отсутствует гингивит. Часто заболевание сопровождается симптомом «болей в области живота», возникающих вследствие миалгии диафрагмы.
Методы исследования герпетической ангины
1. Анализ крови: умеренный лейкоцитоз
2. Выявление возбудителя
— Исследуемый материал: смывы и мазки из носоглотки, содержимое кишечника, которыми заражают культуры клеток (например, HeLa или почек обезьян) и мышат-сосунков (последнее особо значимо для идентификации вирусов Коксаки группы А, проявляющих слабый цитопатогенный эффект in vitro)
— При наличии цитопатического эффекта производят типирование вируса внесением диагностических иммунных сывороток, меченых флюоресцеином
— По характеру патологических изменений у мышей определяют принадлежность вируса Коксаки к группе А или В
— Принадлежность к сероварам определяют в реакции связывания комплемента (РСК), реакции нейтрализации и реакции непрямой гемагглютинации (РНГА) с типоспецифическими антисыворотками.
Лечение. Назначают гипосенсибилизирующие препараты (диазолин, супрастин, фенкарол, кларитин, перитол и др.) в соответствующих возрасту ребенка дозировках и жаропонижающие средства (тайленол, калпол, эффералган и др.).
В связи с постоянным травмированием очагов поражения и незначительной эффективностью лекарственных средств в виде мазей заболевание может продолжаться 12-14 дней.
Местную терапию рекомендуется проводить в виде орошений жидкостями или используя аэрозольные антисептики, протеолитические ферменты, противовирусные препараты, обезболивающие и кератопластические средства. С этой целью рекомендуют орошения элементов поражения 0,1 % или 0,2 % растворами ферментов (трипсин, химотрипсин, химопсин и др.). Затем используют аэрозоли («Гексорал», «Тантум Верде», «Ингалипт»), обладающие антисептическим, аналгезирующим, обволакивающим действием.
Хороший эффект достигается при частом применении жидких противовирусных средств (лейкоцитарный интерферон).
Для усиления процессов эпителизации рекомендуется применение УФО и света гелий-неонового лазера, аэрозольных препаратов «Винизоль», «Пантенол» и др., а также таблеток для рассасывания в полости рта (себидин, фарингосепт), обладающих антисептическим и бактерицидным действием.
После проведенного общего и местного лечения следует предусмотреть организацию рационального питания и включение в терапию иммуномодуляторов (имудон, иммунал и др.).
Профилактика. Проводят специфическую вакцинопрофилактику в связи с обилием патогенных серотипов вирусов Коксаки и ECHO. Детям, бывшим в контакте с больными, показан гамма-глобулин — из расчета 0,5 мл/кг массы тела.
Прогноз благоприятный: заболевание заканчивается полным выздоровлением.
Профилактика. Профилактические мероприятия в эпидемических очагах должны быть такими же, как при других респираторных вирусных инфекциях. Изоляция первых больных, если она проводится в первый день заболевания, эффективна, так как это позволяет сократить распространение инфекции в детском коллективе. Контагиозность больных энтеровирусной инфекцией с 7-8-го дня болезни резко снижается, и возвращение реконвалесцента в свою группу детского учреждения не ведет к рецидиву эпидемической вспышки.
АЮРВЕДА И ЛЕЧЕНИЕ БОЛЕЗНЕЙ⇒
БОЛЕЗНИ ЗУБОВ И ПОЛОСТИ РТА
БОЛЕЗНИ
Источник
7.2.3. Герпетическая
ангина
Герпетическая
ангина описана Т. Загорским в 1920 г. Она
является одной из клинических форм
инфекции, вызываемой энтеровирусами
или кишечными вирусами Коксаки и ECHO,
чаще вирусом Коксаки А различных типов.
Эпидемиология.
Источником заражения служат больные,
реконвалесценты и лица, переносящие
бессимптомную инфекцию.
Среди здоровых
детей и взрослых, особенно в
летне-осеннем сезоне, наблюдается
широко распространенное носительство,
сопровождающееся процессами скрытой
иммунизации. Восприимчивость к инфекции
особенно велика среди детей до 8—10 лет,
с возрастом она падает. Инфекция в
детских коллективах протекает в виде
эпидемических вспышек, которые по
своему характеру сходны со вспышками
респираторных вирусных инфекций.
Заболеваемость и носительство
характеризуются выраженной летне-осенней
сезонностью.
К линическая
линическая
картина.
Инкубационный период длится 2—7 дней
(чаще 2—4 дня). Клиническим признаком
служит острое, иногда бурное начало,
кратковременная (2—5, реже до 7 дней)
лихорадка, нередко имеющая двухволновой
характер; течение, как правило,
доброкачественное (за исключением
развития миокардита у новорожденных).
Рис.
7.7. Герпетическая
ангина.
Заболевание
начинается остро с подъема температуры
тела до фебрильной, миалгических болей,
боли в горле при глотании и в области
живота. На гиперемированном мягком
небе, передних дужках, миндалинах и
задней стенке глотки появляются
болезненные сгруппированные и
одиночные везикулы, заполненные
серозным или геморрагическим
содержимым (рис. 7.7). В последующем
часть везикул исчезает, часть вскрывается
и превращается в эрозии. Именно в этот
период больной обращается к врачу.
Слияние мелких эрозий приводит к
образованию эрозивных участков
разной величины с фестончатыми
очертаниями. Обычно количество
элементов поражения не превышает
12—15. Эрозии малоболезненные, эпителизируются
медленно, иногда в течение 2—3 нед. Также
необходимо отметить, что часть мягкого
неба у глотки бывает более воспаленной,
затем кпереди постепенно бледнеет.
Воспаление не распространяется на
десну. В течение заболевания у
ослабленных детей могут появляться
новые элементы поражения, что
сопровождается повышением температуры
тела и ухудшением общего состояния
ребенка.
Поднижнечелюстные
лимфатические узлы увеличены
незначительно, безболезненны.
Клиническая картина общего анализа
крови в основном характеризуется
отсутствием каких-либо изменений
формулы крови; у некоторых больных
отмечаются лейкопения или лейкоцитоз
с нейтрофилезом и увеличением СОЭ.
Диагностика.
Точный диагноз энтеровирусных заболеваний
устанавливают с помощью вирусологических
и серологических исследований.
Материалом для вирусологического
исследования служат глоточные смывы
(в первые 5 дней болезни). Для
серологического исследования (реакция
нейтрализации) с целью выявления
нарастания титра антител используют
сыворотки, собранные в первые дни
болезни и через 2—3 нед. Наиболее
информативным из лабораторных методов
диагностики является метод
имму-нофлюоресценции.
Дифференциальная
диагностика основывается
на возрасте ребенка, сезонности
заболевания, виде и локализации
элементов поражения в полости рта. При
герпетической ангине не бывает
герпетических высыпаний на коже лица,
не характерны кровоточивость слизистой
оболочки и гиперсаливация, отсутствует
гингивит. Часто заболевание сопровождается
симптомом «болей в области живота»,
возникающих вследствие миалгии диафрагмы.
Лечение.
Назначают гипосенсибилизирующие
препараты (диазолин, супрастин, фенкарол,
кларитин, перитол и др.) в соответствующих
возрасту ребенка дозировках и
жаропонижающие средства (тайленол,
калпол, эффералган и др.).
В связи с постоянным
травмированием очагов поражения и
незначительной эффективностью
лекарственных средств в виде мазей
заболевание может продолжаться 12—14
дней.
Местную
терапию рекомендуется проводить в виде
орошений жидкостями или используя
аэрозольные антисептики, протеолитические
ферменты, противовирусные препараты,
обезболивающие и кератопластические
средства. С этой целью рекомендуют
орошения элементов поражения 0,1 % или
0,2 % растворами ферментов (трипсин,
химотрипсин, химопсин и др.). Затем
используют аэрозоли («Гексорал», «Тантум
Верде», «Ингалипт»), обладающие
антисептическим, аналгезирующим,
обволакивающим действием.
Хороший эффект
достигается при частом применении
жидких противовирусных средств
(лейкоцитарный интерферон).
Для усиления
процессов эпителизации рекомендуется
применение УФО и света гелий-неонового
лазера, аэрозольных препаратов «Винизоль»,
«Пантенол» и др., а также таблеток для
рассасывания в полости рта (себидин,
фарингосепт), обладающих антисептическим
и бактерицидным действием.
После проведенного
общего и местного лечения следует
предусмотреть организацию рационального
питания и включение в терапию
иммуномодуляторов (имудон, иммунал и
др.).
Профилактика.
Проводят специфическую вакцинопрофилактику
в связи с обилием патогенных серотипов
вирусов Коксаки и ECHO.
Детям, бывшим в контакте с больными,
показан гамма-глобулин из расчета 0,5
мл/кг массы тела.
Профилактические
мероприятия в эпидемических очагах
должны быть такими же, как при других
респираторных вирусных инфекциях.
Изоляция первых больных, если она
проводится в первый день заболевания,
эффективна, так как это позволяет
сократить распространение инфекции
в детском коллективе. Контагиозность
больных энтеровирусной инфекцией с
7—8-го дня болезни резко снижается, и
возвращение реконвалесцента в свою
группу детского учреждения не ведет к
рецидиву эпидемической вспышки.
Источник