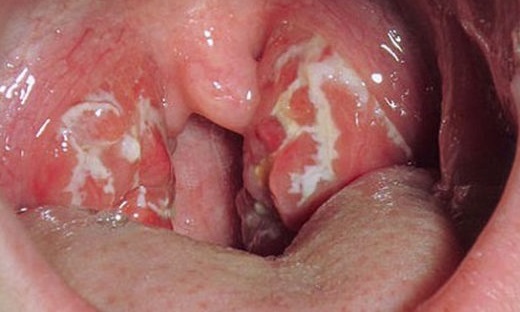
Ангина и скарлатина диф диагностика

Ангина имеет клиническое сходство с целым рядом острых заболеваний и обострений хронических процессов, сопровождающихся поражением небных миндалин и других лимфоидных образований глотки. Это скарлатина, дифтерия зева, инфекционный мононуклеоз, листериоз, тонзиллярно-бубонная форма туляремии, тифопаратифозные заболевания, менингококковая инфекция, обострение хронического тонзиллита, сифилис, кандидоз, острые вирусные и бактериальные респираторные заболевания, некоторые острые болезни кроветворной системы.
Скарлатина, как и ангина, проявляется лихорадкой, интоксикацией и острым тонзиллитом. Но, кроме этого, для нее характерно образование экзантемы. Повышение температуры тела при скарлатине часто сопровождается рвотой центрального происхождения — без предварительной тошноты, что наблюдается при ангине разве только у маленьких детей. Сыпь появляется к концу 1-го дня болезни или на 2-й день, редко позже. Она является одним из главных дифференциально-диагностических признаков, позволяющих отличать скарлатину от ангины.
Вначале сыпь образуется на шее и верхней части туловища, затем быстро распространяется по всему телу, оставляя свободным носогубный треугольник. Элементы сыпи состоят из мелких, размером до 1—2 мм, пурпурно-красного цвета точек, располагающихся на гиперемированном фоне кожи. В естественных складках кожи на шее, в подмышечных впадинах, на нижней части живота, в локтевых сгибах высыпания отличаются более яркой окраской. Складки имеют буроватый или фиолетовый оттенок, обусловленный образованием мелких петехий, не исчезают при растягивании кожи — симптом Пастиа. Наличие симптома Пастиа особенно ценно для диагностики легких, стертых форм скарлатины.
При скарлатине типично наличие ярко-красной окраски слизистой оболочки зева с четкой границей по краю твердого неба и основанию передних небных дужек. Воспалительные изменения в небных миндалинах отличаются наличием некротического компонента — поверхностного некроза при легкой форме болезни, глубокого распада тканей при тяжелой. Язык в первые дни болезни покрыт сплошным белым налетом, с 3—4-го дня очищается от налета, имеет темновато-пурпурно-красную окраску и выступающие сосочки («малиновый язык»). В периоде реконвалесценции в пользу перенесенной скарлатины свидетельствуют крупнопластинчатое (листовидное) шелушение кожи на концах пальцев рук и ног, нарастание числа эозинофилов в периферической крови.

Инфекционный мононуклеоз характеризуется лихорадкой, интоксикацией, острым тонзиллитом, увеличением периферических лимфатических узлов, печени и селезенки, своеобразными изменениями гемограммы.
В подавляющем большинстве случаев болезнь имеет острое начало. Появляется озноб, и быстро повышается температура тела (до 38—39 °С). Одновременно присоединяются резкая общая слабость, головная боль, боль в мышцах и суставах, а иногда и в глазных яблоках. В части случаев с первого дня болезни отмечается боль в горле при глотании. У большинства больных она присоединяется с 3—5-го дня, а то и позже. При осмотре ротоглотки обнаруживаются явления катарального, катарально-гнойного, некротического тонзиллита, нередко с образованием пленчатых налетов грязно-серого цвета. В отличие от дифтерийного, налет рыхлый, легко снимается с миндалин, не оставляя после себя дефекта ткани С первых дней болезни увеличиваются углочелюстные боковые и задние шейные, подмышечные, кубитальные и паховые лимфатические узлы. У некоторых больных рентгенологически выявляют увеличение лимфоузлов средостения, что нередко служит поводом для ошибочной диагностики лимфогранулематоза, лимфосаркомы данной области. Иногда ведущим проявлением заболевания является поражение мезентериальных (илеоцекальных) лимфоузлов, сопровождающееся болью в правой подвздошной области, симулирующей приступ острого аппендицита.
Пораженные лимфатические узлы достигают размеров 2—4 см, имеют эластичную консистенцию и болезненны при пальпации Они никогда не спаяны с окружающими тканями и не нагнаиваются. У некоторой части больных инфекционным мононуклеозом с первых дней болезни развиваются ринит (насморк), фарингит (гиперемия слизистой глотки) и трахеит (сухой кашель, сопровождающийся ощущением царапания за грудиной) .
Практически у всех больных увеличиваются печень и селезенка. Поражение печени в ряде случаев сопровождается желтушным окрашиванием покровов, а селезенки — болями в левом подреберье.
У некоторых больных наблюдается сыпь. Она может иметь самый разнообразный характер — точечная, розеолезная, пятнистая, эритематозная. Сыпь держится от 1—2 дней до нескольких недель.
— Читать далее «Клиника инфекционного мононуклеоза. Листериоз. Туляремия.»
Оглавление темы «Хронический тонзиллит. Дифференциальная диагностика ангины.»:
1. Клиника хронического тонзиллита. Признаки хронического тонзиллита.
2. Изменения миндалин при хроническом тонзиллите. Компенсированный хронический тонзиллит.
3. Тонзилло-кардиальный синдром. Ревматизм.
4. Периоды ревматизма. Признаки ревматизма.
5. Профилактика ревматизма. Клинический пример ревматизма.
6. Признаки гломерулонефрита при ревматизме. Эпидемиология гломерулонефрита.
7. Лабораторная диагностика ангины. Имунный статус при ангине.
8. Оценка иммунитета при ангине. Стафилококковый иммунитет при ангине.
9. Дифференциальная диагностика ангины. Скарлатина.
10. Клиника инфекционного мононуклеоза. Листериоз. Туляремия.
Источник
Диагностика скарлатины: клинические признаки, визуальные проявления, лабораторные исследования – ODSIS Медицинский портал

Скарлатина представляет собой детскую бактериальную патологию, которая по типу протекания напоминает ангину с высыпаниями.
Ранее эта болезнь относилась к тяжелым нарушениям, которые могут провоцировать летальный исход. С появлением антибиотиков скарлатина не представляет опасности для жизни.
Однако к ней нельзя относиться легкомысленно. Отсутствие полноценной терапии приводит к отрицательным последствиям.
Этиология
Под данным термином понимают острую инфекцию, которая сопровождается признаками острой интоксикации, ангиной, мелкими высыпаниями и лихорадкой. Инфекция распространяется воздушно-капельным путем и через бытовые предметы.
После перенесенной патологии у человека вырабатывается пожизненный иммунитет. Однако иногда повторное инфицирование все-таки происходит.
Причины
К развитию скарлатины приводит стрептококк категории А, который считается одной из самых опасных инфекций данного типа. При попадании в кровоток человека он начинает продуцировать эритротоксин, который представляет собой вредное вещество.
Отравление этим элементом характеризуется возникновением специфических проявлений. В первые сутки скарлатину можно принять за обычный тонзиллит.
Инфицирование обычно происходит воздушно-капельным способом. В более редких случаях заражение случается бытовым путем – в случае попадания слюны на посуду или мебель. Подхватить инфекцию можно от больного человека или пациента на этапе выздоровления.
В отдельных ситуациях болезнь протекает почти бессимптомно. В такой ситуации ребенок может заразить множество окружающих. В редких случаях инфекция проникает в организм через повреждения на коже.
Обычно болезнь появляется у детей младше 10 лет, которые активно общаются и посещают детские коллективы. Малыши младше полугода болеют очень редко, поскольку они защищены материнским иммунитетом.
О симптомах и причинах скарлатины, рассказывает доктор Комаровский:
Диагностика скарлатины
Чтобы терапия была максимально эффективной, важно выявить скарлатину как можно раньше. Для этого проводится целый ряд исследований.
Визуальные проявления
Главный симптом, по которому выявляют данную патологию, – высыпания, расположенные в районе складок. Чаще всего сыпь поражает пах, локтевые сгибы, подмышечные впадины. Данные очаги представляют собой багровые полосы. При этом кожа становится сухой и шелушится.
Если заглянуть в ротовую полость больного, можно увидеть малиновый язык с увеличенными сосками. На лице высыпания прежде всего поражают щеки. В более редких случаях сыпь локализуется на лбу и висках. При этом носогубный треугольник остается белым. Через 3-5 суток кожа малыша сильно шелушится. С ладоней дерма сходит пластами.
Визуальные признаки скарлатины
Клинические признаки
Существует несколько стадий развития болезни:
- инкубационная – возбудители скапливаются в организме;
- начальная – возникают первые симптомы;
- острая – наступает разгар патологии, который сопровождается самыми тяжелыми симптомами;
- заключительная – пациент выздоравливает.
Инкубационный период продолжается 3-7 суток. Иногда он может длиться до 12 дней. На протяжении этого времени малыш является источником болезни. Инфицироваться можно за сутки до возникновения первых признаков.
Начальный этап недуга длится 1 сутки. Данное состояние сопровождается болями в горле. Ребенку сложно употреблять пищу и говорить. При этом симптомы скарлатины только нарастают. Высыпания на дерме сопровождаются ощущением зуда.
В сложных ситуациях сильно повышается температура, что вызывает у больного бред. В простых ситуациях сыпи может не быть, а температурные показатели не превышают 38 градусов.
Острый этап длится до 5 суток. На этой стадии сохраняется высокая температура, наблюдается головная боль, тошнота и рвота. Эти симптомы свидетельствуют об интоксикации эритротоксином.
Точки высыпаний объединяются и становятся более темными. Область носогубного треугольника остается светлой. При этом возникает боль и гиперемия в горле, язык становится малиновым и отекает.
Нередко развиваются отиты, пневмония и прочие осложнения.
Спустя несколько суток больной начинает выздоравливать. Этот этап может длиться 1-3 недели, пока не пропадут высыпания и сухость кожи. Дерма начинает отслаиваться на конечностях и в подмышечных впадинах. Понемногу светлеет язык, исчезает боль в горле.
Если до конца не довести терапию, воспалительный процесс может поразить внутренние органы и головной мозг. На этом этапе есть риск появления хореи – непроизвольных движений, связанных с сокращением мышечной ткани.
Лабораторные исследования
При проведении лабораторных исследований можно диагностировать такие изменения:
- нейтрофильный лейкоцитоз, для которого характерно смещение влево;
- значительный рост количества бета-гемолитических стрептококков;
- увеличение СОЭ;
- увеличение титров антител к антигенам стрептококков – М-протеину, стрептолизину О, А-полисахариду.
В чистом виде возбудитель практически не выделяют. Это связано с типичной клинической картиной недуга и широким распространением бактериальных микроорганизмов у здоровых людей. Чтобы провести экспресс-диагностику, используют РКА. Благодаря этому определяют антиген стрептококков.
Дополнительные
При появлении осложнений со стороны сердца и сосудов человека нужно показать кардиологу. Специалист может назначить проведение ЭКГ и УЗИ сердца. При появлении отита требуется консультация ЛОР-врача и выполнение отоскопии. Чтобы оценить состояние мочевыделительных органов, выполняют УЗИ почек.
Как отличить заболевание от других инфекций
Скарлатину обязательно следует дифференцировать с краснухой, корью, медикаментозным дерматитом. Ее проявления похожи на клиническую картину псевдотуберкулеза.
Корь характеризуется такими симптомами катарального периода, как сухой кашель, светобоязнь, конъюнктивит. Также она сопровождается появлением пятен Бельского-Филатова-Коплика.
Для этого недуга характерно поэтапное появление сыпи. Причем она имеет пятнисто-папулезный характер на фоне бледных покровов.
При развитии краснухи симптомы интоксикации выражены очень слабо. Данная патология сопровождается увеличением заднешейных лимфоузлов, появлением мелких высыпаний на бледной коже. Более выраженные очаги локализуются на спине и сгибах рук и ног.
При лекарственном дерматите высыпания возникают в области суставов. Также они локализуются на ягодицах и животе. Для этого нарушения характерна полиморфность высыпаний. Помимо точечной сыпи, появляются уртикарные и папулезные фрагменты. При этом другие симптомы, характерные для скарлатины, отсутствуют. Нередко развивается стоматит.
Псевдотуберкулез характеризуется кишечной дисфункцией, поражением суставов и болями в животе. Фрагменты высыпаний являются более грубыми, они локализуются на бледном фоне. Нередко наблюдается сгущение высыпаний на стопах, кистях и лице, в том числе и на носогубном треугольнике. Также наблюдается увеличение печени и селезенки.
При выявлении фибринозных пленок, которые выходят за границы миндалин, следует проводить дифференциальную диагностику с дифтерией.
Как лечить скарлатину, смотрите в нашем видео:
Рекомендации
При появлении симптомов скарлатины нужно сразу же обратиться к врачу. Простые формы недуга можно лечить дома. В сложных случаях пациент подлежит госпитализации.
Если человек лечится дома, его нужно поместить в отдельную комнату и постоянно проводить влажную уборку с применением дезинфицирующих средств. Также больному обязательно выделяют отдельную посуду и полотенце.
В течение 4-5 дней рекомендуется соблюдать постельный режим. Рацион должен быть богат витаминами. В первые дни рекомендуется употреблять протертые блюда. Острые и копченые продукты лучше исключить. Обязательно нужно пить много жидкости.
При развитии скарлатины непременно назначают курс антибактериальной терапии. Чаще всего выписывают лекарства из категории пенициллинов – ампициллин, амоксициллин. Их нужно принимать 7-10 суток. В дополнение к таким средствам нередко назначают противоаллергические лекарства.
Профилактика
Патология является достаточно заразной. Потому для профилактики распространения недуга очень важно своевременно выявлять и изолировать больных. В коллективах, которые посещал пациент, на 1 неделю объявляют карантин.
В этот период обязательно проводится осмотр детей и взрослых, которые контактировали с заболевшим. В детских учреждениях каждый день измеряют температуру, оценивают состояние горла и кожных покровов. Особенное внимание следует уделять симптомам ОРВИ и ангины, поскольку они могут свидетельствовать о начинающейся скарлатине.
о профилактике скарлатине:
Прогноз
При своевременном начале антибактериальной терапии прогноз является благоприятным. В редких случаях болезнь имеет тяжелое протекание и приводит к осложнениям.
Скарлатина – достаточно серьезная патология, которая может стать причиной негативных последствий для здоровья. Чтобы избежать этого, очень важно своевременно обратиться к врачу, который проведет комплексную диагностику. По результатам исследований специалист подберет оптимальное лечение.
Источник: https://odsis.ru/otorinolarintologiya/zabolevaniya-otorinolarintologiya/bolezni-gorla/smezhnye-infektsionnye/skarlatina/differentsialnaya-diagnostika-skarlatiny-etiologiya-laboratornye-issledovaniya/
Диагностика скарлатины у ребенка с помощью анализа крови, мазка из горла или экспресс-теста

В большинстве случаев, чтобы поставить правильный диагноз, педиатру достаточно сделать осмотр пациента. Но для того, чтобы не пропустить бактерию, врач может назначить дополнительные анализы при скарлатине у детей. Делаются они достаточно быстро и тогда можно точно назначить правильное лечение и избежать осложнений.
Что за болезнь?
Скарлатина – опасная бактериальная инфекция, вызываемая бактериями рода стрептококк, группа А. Раньше это было очень серьезное и частое заболевание у малышей, на сегодняшний день встречается редко. Лечение антибиотиками уменьшило тяжесть симптомов и распространенность заболевания.
Самым опасным являются осложнения, которые вызывают токсины стрептококка. Для того чтобы этого избежать достаточно вовремя начать лечение. Поэтому правильный и вовремя поставленный диагноз залог положительного течения болезни.
Подтверждение скарлатины
Врач сперва делает физический осмотр больного, чтобы проверить наличие заболевания. Во время первичного осмотра педиатр проверяет состояние языка, горла, лимфоузлов и миндалин вашего ребенка. Доктор так же будет осматривать внешний вид и текстуру сыпи.
Будет полезно: «Симптомы скарлатины у детей».
Если у вашего крохи подозревается скарлатина, доктор должен отправить на анализы. Это будет мазок из зева, а так же анализ крови, иногда врачи настаивают на сдаче мочи.
Целью этой диагностики является не только установить есть заболевание или нет, но и узнать степень тяжести заболевания и проявления возможных осложнений.
Мазок миндалин и горла
Необходим для правильного диагноза. Процедура очень простая. Чистым шпателем или специальным тампоном делается мазок из зева. Затем все это помещают в пробирку со специальным раствором и отправляют в лабораторию. Далее содержимое помещают в питательную среду и ждут пока вырастут колонии бактерии, которые есть у крохи в горле. Для этого требуется несколько часов.
Таким образом, устанавливают, есть ли среди этих бактерий стрептококк группы А, а так же определяют чувствительность к тем или иным антибиотикам. А это важно для правильного дальнейшего лечения.
Метод не всегда является точным, так как в норме у здоровых людей может в мазке определяться стрептококк, а так же если мама начала самостоятельное незапланированное лечение и применяла антибиотик, результат будет отрицательным.
Анализ крови при скарлатине
Назначается общий анализ крови, который подскажет, есть ли воспаление в организме и наличие бактериальной инфекции. По исследованию крови никогда не скажешь, есть скарлатина или нет, но наблюдаются следующие показатели: нейтрофилия со сдвигом лейкоцитарной формулы влево, повышенное СОЭ, лейкоцитоз.
Экспресс — тест на скарлатину
Существуют специальные экспресс – тесты для выявления стрептококка. Ими часто пользуются родители малышей, часто болеющие ангинами. Это домашний метод определения бактерии.
Называется он Стрептатест. В инструкции указано, что он показывает наличие в горле гемолитического стрептококка группы А. Который может быть не только при скарлатине, но и при ангине, тонзиллите, фарингите.
Тест очень быстрый, результат вы увидите уже через пять минут. Специальным тампоном берете пробу из горла и миндалин, опускаете это в специальный раствор, затем туда кладете саму тест – полоску и ждете результата.
В случае обнаружения стрептококка группы. А можно предположить, что у ребенка скарлатина или стрептококковая ангина. Но лечение в любом случае будет с антибиотиком. Если результат отрицательный – данный анализ поможет избежать необоснованного применения антибиотика.
Цена достаточно приемлемая, за 5 тест – полосок вы заплатите приблизительно 1000 – 1300 рублей.
В любом случае о результатах своей домашней диагностики вы должны уведомить своего доктора.
Дифференциальная диагностика скарлатины
Симптомы заболевания схожи на другие детские инфекции, такие как корь, краснуха, псевдотуберкулез. Поэтому очень важно дифференцировать (разделить) все эти болезни и правильно поставить диагноз. Ведь лечение всех этих инфекций будет кардинально отличаться.
Для дифференциальной диагностики берут все основные болезни и сравнивают их по признакам. Вот таблица сравнения симптомов скарлатины, кори и краснухи.
Анализы для установления осложнений при скарлатине
Как мы уже знаем, страшна не сама скарлатина, а те осложнения, которые возникают в организме после нее. Поэтому если диагноз подтвержден и назначена антибиотикотерапия, доктор направляет на следующие анализы.
Анализ мочи
Исследование мочи назначают с целью определения, нет ли такого серьезного осложнения как глумерулонефрит. Если есть, в моче обнаруживают белок, лейкоциты, цилиндры и эритроциты.
Электрокардиограмма
ЭКГ используют, если доктор подозревает миокардит. А если предполагается диффузный миокардит назначают еще и ЭХО-кардиографию.
Полезно прочитать:
«Скарлатина у детей в фотографиях.»
Источник: https://chesnachki.ru/zdorove/zdorovia-vsem/diagnostika-skarlatiny-u-rebenka.html
Дифференциальная диагностика скарлатины: этиология, лабораторные исследования

Скарлатина представляет собой детскую бактериальную патологию, которая по типу протекания напоминает ангину с высыпаниями.
Ранее эта болезнь относилась к тяжелым нарушениям, которые могут провоцировать летальный исход. С появлением антибиотиков скарлатина не представляет опасности для жизни.
Однако к ней нельзя относиться легкомысленно. Отсутствие полноценной терапии приводит к отрицательным последствиям.
Источник